Липидный обмен что это такое как лечить
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышев А. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли “грудной жабой”, что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
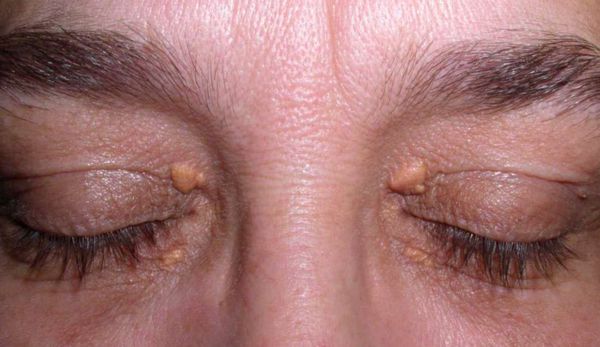
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Соединение жиров с белками называют липопротеинами или липопротеидами.
Нарушение липидного обмена. Диагностика и последствия
О нарушениях липидного обмена в организме принято говорить, если наблюдается дисбаланс между уровнем холестерина липопротеидов высокой, низкой плотности, а также триглицеридов. Это становится причиной многих проблем со здоровьем и влечет за собой развитие серьезных заболеваний, в том числе сердечно-сосудистых катастроф – инфаркта миокарда и инсульта.
О причинах нарушения липидного обмена, чем это чревато и как диагностировать патологию журналисту информационного портала «Здоровые люди» рассказал заведующий кафедрой кардиологии и ревматологии БелМАПО, д.м.н., профессор Андрей Пристром.
Зачем нужен холестерин
Холестерин необходим нашему организму для жизнедеятельности органов и систем. Он входит в состав клеточных мембран, обеспечивает их прочность, участвует в синтезе половых гормонов (андрогенов и эстрогенов), а также тех гормонов, которые вырабатываются надпочечниками (кортизол) и в яичниках (эстрадиол). Холестерин играет важную роль в процессе метаболизма (обмене веществ) жирорастворимых витаминов (А, D, Е и К). Примерно три четверти холестерина синтезируется в организме и только четверть мы получаем из продуктов питания.
За «движение» холестерина в организме отвечают липопротеиды, которые делятся на:
Андрей Пристром: «Нарушение липидного обмена происходит из-за поломки механизма регулирования уровня холестерина. Что это значит? Когда холестерин повышается, должны включаться механизмы, которые снижают его образование, и наоборот. Причин, которые могут привести к такой «разбалансировке», множество. Однозначно сказать, что именно спровоцировало сбой, практически невозможно».
Причины развития нарушения липидного обмена
Нарушения липидного обмена могут быть как наследственные, так и приобретенные. Среди наследственных форм выделяют гомозиготные нарушения и гетерозиготные. Ключевым моментом при таких формах является чрезмерно высокий уровень холестерина липопротеидов низкой плотности. Это приводит к атеросклеротическому поражению сосудов уже в детском возрасте и развитию болезней сердца и сосудов на втором-третьем десятилетии жизни.
Андрей Пристром: «Лица с гомозиготной гиперхолестеринемией имеют очень большую вероятность развития сердечно-сосудистых катастроф (инфарктов и инсультов) в 20–30-летнем возрасте, а иногда и моложе. Вместе с тем подобные нарушения, по сравнению с гетерозиготными формами, встречаются достаточно редко: примерно 1 случай на 200–300 тыс. населения».
Чаще всего диагностируются приобретенные нарушения липидного обмена. Среди факторов риска:
У мужчин при нарушении липидного обмена чаще, чем у женщин, развиваются сердечно-сосудистые заболевания. Однако после наступления менопаузы у женщин этот показатель у обоих полов выравнивается.
Андрей Пристром: «Более трети мужского населения нашей страны в возрасте от 18 до 44 лет имеют более 3 факторов риска развития сердечно-сосудистых катастроф. Чаще всего это курение, ожирение, артериальная гипертензия и высокий холестерин».
Диагностика (липидограмма)
Основной метод диагностики нарушения липидного обмена — определение в венозной крови 4 основных показателей липидного обмена (общий холестерин, липопротеиды низкой и высокой плотности, триглицериды), что носит название липидограммы. Для постановки диагноза такой анализ выполняется как минимум дважды с разницей от одной до нескольких недель. Кровь берется натощак, при этом рекомендуется вечером накануне отказаться от плотного ужина.
Если человек здоров и у него нет сердечно-сосудистых заболеваний, сахарного диабета и серьезных почечных нарушений, основным показателем является общий холестерин. Норма – менее 5 ммоль/л.
При наличии патологий сердца и сосудов, а также высокого риска их развития (определяется по шкале сердечно-сосудистого риска – SCORE) используется другой контрольный критерий: холестерин липопротеидов низкой плотности.
Целевой показатель зависит непосредственно от уровня риска:
Риск развития сердечно-сосудистых катастроф считается высоким при 5 и более баллах по шкале SCORE.
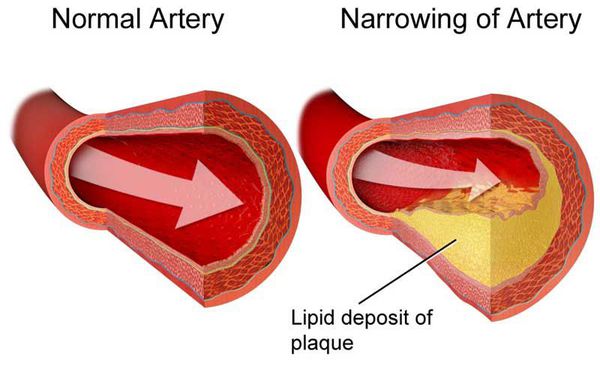
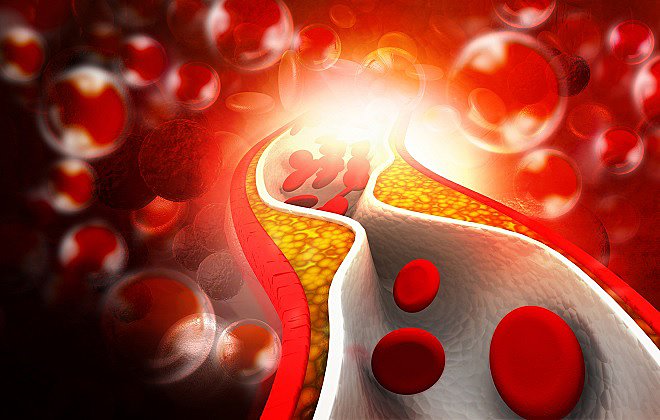
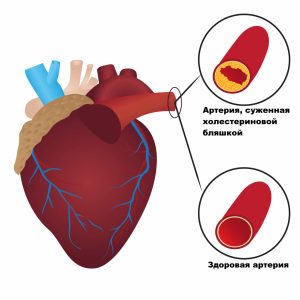
Повышенный уровень холестерина ЛПНП может вызывать липидные отложения в стенках сосудов, как правило, в артериях. Именно холестерин ЛПНП приводит к появлению атеросклеротических бляшек, которые сужают просвет сосудов либо полностью их закупоривают, тем самым перекрывая ток крови.
Андрей Пристром: «У людей с выраженным нарушением липидного профиля рекомендуется выполнять также УЗИ брахиоцефальных артерий с целью выявления атеросклеротических бляшек. Атеросклероз, который развивается на фоне нарушения липидного обмена, процесс системный. Если есть изменения в брахиоцефальных артериях, значит они будут и в других сосудах».
Последствия атеросклероза очень тяжелые. Это развитие инфарктов миокарда, инсультов, хронической ишемической болезни сердца, окклюзии периферических артерий, что может приводить к ампутации нижних конечностей.
Заподозрить наследственную гиперхолестеринемию можно по анализу крови: уровень холестерина липопротеидов низкой плотности будет выше 5 ммоль/л. Помимо этого у таких людей на веках можно заметить образования желтого цвета (ксантомы), белые мутные полоски на роговице. Еще одним признаком наследственной формы нарушений липидного обмена является появление на сухожилиях разгибателей пальцев рук и в области ахиллова сухожилия наростов. В таких случаях, чтобы подтвердить или опровергнуть наследственную гиперхолестеринемию, рекомендуется выполнить генетическое тестирование.
Частота исследований зависит от наличия риска кардиоваскулярных катастроф. При низком риске следует выполнять липидограмму крови примерно раз в пять лет, при высоком – раз в год. Однако после 40 лет анализ крови на уровень холестерина желательно делать ежегодно.
Терапия нарушений липидного обмена
Основной класс лекарственных препаратов, которые используются для лечения нарушения липидного обмена, – статины (уменьшают выработку холестерина в печени, благодаря чему снижается его уровень в крови). Они являются базисным препаратом. Первые исследования, касающиеся использования статинов, были проведены в 90-е годы 20-го века. С тех пор накопился значительный опыт их применения, который позволяет говорить о том, что такая терапия безопасна.
Андрей Пристром: «Вместе с тем при недостаточной эффективности статинов, особенно при наследственной форме, а также при очень высоком уровне холестерина, у нас стране появилась возможность использовать новые лекарственные средства, которые в дополнение к базисной терапии позволяют эффективно контролировать уровень холестерина».
При наследственной форме нарушения липидного обмена, а также если у лиц молодого возраста есть множественные факторы риска либо уже была какая-либо сердечно-сосудистая катастрофа, необходимо назначать лекарственную терапию. В противном случае высока вероятность внезапной смерти.
В любом конкретном случае решение принимает врач, так как доза препарата строго индивидуальна.
Материал предназначен для распространения в рамках повышения осведомленности о заболеваниях
Использованные изображения не являются изображениями реальных пациентов
Статья создана при поддержке Novartis Pharma Services AG (Швейцария) Представительство в Республике Беларусь
BY/CARD/06.2021/pdf/246965
Фото носят иллюстративный характер. Из открытых источников.
Дислипидемия
Дислипидемия – нарушение липидного обмена в организме, закономерным следствием которого является развитие атеросклероза и тяжелых сердечно-сосудистых заболеваний.
Высшие липиды, своеобразные «транспортные средства», которые доставляют холестерин в печень (полезные ЛПВП, липопротеины высокой плотности) и в кровеносные сосуды («вредные» липопротеины низкой плотности ЛПНП и очень низкой плотности ЛПОНП).
Если холестерина становится слишком много, он начинает откладываться в стенках артерий, образуя атеросклеротические бляшки, и приводит к развитию атеросклероза- хронического заболевания артерий, возникающего вследствие нарушения жирового обмена.
Своевременное выявление дислипидемии и ее дальнейшее лечение значительно улучшают качество жизни пациента.
Дислипидемия – нарушение липидного обмена в организме, закономерным следствием которого является развитие атеросклероза и тяжелых сердечно-сосудистых заболеваний.
Высшие липиды, своеобразные «транспортные средства», которые доставляют холестерин в печень (полезные ЛПВП, липопротеины высокой плотности) и в кровеносные сосуды («вредные» липопротеины низкой плотности ЛПНП и очень низкой плотности ЛПОНП).
Если холестерина становится слишком много, он начинает откладываться в стенках артерий, образуя атеросклеротические бляшки, и приводит к развитию атеросклероза- хронического заболевания артерий, возникающего вследствие нарушения жирового обмена.
Своевременное выявление болезни и ее дальнейшее лечение значительно улучшают качество жизни пациента.
Обращайтесь в наши клиники, не откладывайте визит к врачу. Вас проконсультируют опытные врачи, вы пройдете экспертное обследование на высокотехнологичной диагностической аппаратуре. На основании полученных результатов кардиолог назначит компетентную терапию заболевания и порекомендует профилактические мероприятия.
Чтобы записаться на прием к кардиологу, позвоните по телефону или оформите заявку на сайте.
Почему мы?
Ведущие специалисты российских кардиоцентров
Диагностику и лечение заболевания проводят опытные кардиологи, врачи высшей и первой категорий. Большинство из них имеет научные степени и регулярно проходит стажировку в отечественных и зарубежных профильных центрах.
Собственная многопрофильная лаборатория
Возможность получения второго мнения
Услуга «Телемедицина» позволяет напрямую общаться с зарубежными ведущими профессорами и врачами. Вы можете получить «второе мнение» относительно точности установленного диагноза атерогенная дислипидемия, проконсультироваться о правильности назначенного лечения, получить рекомендации по профилактике и дальнейшей реабилитации.
Нарушения липидного обмена
Статья проверена врачом-кардиологом, к.м.н. Жуковой А.В., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
При нарушении реакций липидного обмена в организме происходит дисбаланс липопротеидов высокой, низкой и очень низкой плотности, а также триглицеридов. Это приводит к большим проблемам, которые влекут за собой болезни. Одной из них является атеросклероз — нарушение липидного обмена. Он определяется у 10-20% детей и 40-60% взрослых.
Для восстановления баланса липопротеидов организм вырабатывает макрофаги «пожиратели», поглощающие ЛПНП и закрепляющиеся на внутреннем слое сосудов. Таким образом откладываются холестериновые бляшки, представляющие собой накопления холестерина. Это приводит к ухудшению кровообращения и возникновению атеросклероза.
Провоцирующие факторы развития нарушения липидного обмена
Среди них есть полностью зависящие от человека и его образа жизни. Но на некоторые он повлиять не в силах.
К основным факторам риска относятся:
В группе риска находятся люди старше 40 лет (преимущественно мужчины) и беременные женщины.
Проявления дислипидемии
Зависят от локализации холестериновых бляшек. Именно поэтому они могут выглядеть по-разному у людей с одинаковым диагнозом.
Основные симптомы нарушения липидного обмена:
Если у человека совпадает большинство пунктов, то с большой долей вероятности можно предположить, что у него липидный обмен нарушен.
Диагностика и лечение
Для выявления нарушений используются некоторые специфические анализы. Они необходимы для выяснения, как нормализовать липидный обмен в организме:
Не все анализы и методы обязательны. Они назначаются по усмотрению врача и отсутствии противопоказаний.
Специалисты, к которым следует обратиться с конечными результатами:
После ознакомления с анализами пациента, сбора анамнеза и осмотра врач разрабатывает индивидуальную схему лечения. Терапия включает в себя лечение лекарственными препаратами (например, статинами). К таковым относятся диета с ограниченным содержанием жиров животного происхождения и посильные физические нагрузки.
Иногда требуется экстракорпоральная гемокоррекция, целью которой является очищение крови от патогенных элементов (излишков холестерина, продуктов метаболического распада, токсических веществ и антител).
Как методы экстракорпоральной гемокоррекции помогают при гиперхолестеринемии
Для коррекции нарушения липидного обмена используется ряд методик, таких как:
Методики способствуют восстановлению адекватного уровня холестерина. После процедуры уменьшается объем холестериновых бляшек на стенках сосудов и снижается вязкость крови.
Также наблюдаются другие положительные эффекты:
Показания к экстракорпоральной гемокоррекции
Врачи назначают гемокоррекцию для лечения липидного обмена в следующих случаях:
При желании остановить развитие атеросклероза можно. Для этого надо записаться на приём к кардиологу в медицинский центр на Яузе. Специалисты проведут тщательный осмотр, назначат необходимые анализы, выставят диагноз и назначат адекватное лечение.
Помимо остановки развития болезни можно добиться омолаживающего эффекта, который напрямую связан с улучшением кровоснабжения всех внутренних органов и систем.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Публикации в СМИ
Лекарственные средства для коррекции нарушений липидного обмена
При этом происходит утолщение артериальной стенки: за счет гиперплазии гладкомышечных клеток (увеличении их числа), возникновения фиброзных бляшек, образования пристеночного тромба и прилипания тромбоцитов, а также уменьшается эластичность артериальной стенке и возникает в данном участке артерий турбулентный кровоток. Атероматозные бляшки, выступающие в просвет сосудов, на 25 % состоят из холестерина и имеют липидную основу. Поражение сосудов, с учетом их влияния на мозг, сердце, почки и другие жизненно важные органы, остается ведущей причиной заболеваемости и смертности во многих индустриально развитых странах.
Для атеросклероза характерно бессистемное течение до развития критической степени – когда шапка атероматозной бляшки разрывается и в зоне повреждения образуется тромб, а окклюзия просвета артерий тромбом приводит к ишемии, инфаркту или эмболии. Опасность артериосклероза значительно возрастает при уровне холестерина в плазме крови около 7,8 ммоль/л (300мг/100мл). При повышении концентрации холестерина в плазме необходимо учитывать с каким транспортным белком (липопротеином) он связан. Критическим (атерогенным) считается его связь с ЛПНП, т.к. ЛПНП транспортируют холестерин из печени на периферию. Неопасным считается, при связывании холестерина с ЛПВП, т.к. последние наоборот транспортируют холестерол от периферии в печень и способствуют тем самым выведению его не только из стенок артерий, но и из всего организма. Регуляция содержания в плазме крови большинства липопротеинов в значительной степени регулируется ЛП-рецепторами, особенно ЛПНП-рецепторами печени и др. тканей.
Для достижения наиболее полного фармакотерапевтического эффекта, как часть лечения, следует сочетать лекарственную терапию с диетой, ограничиваюшей потребление холестерина и насыщенных жирных кислот.
Антиатеросклеротические лекарственные средства (ЛС) подразделяются на 7 групп.
1. Секвестранты желчных кислот (sequestrate – удалять). ЛС, повышающие выведение из организма желчных кислот и снижающие абсорбцию холестерина в кишечнике. Анионообменные смолы-Холестирамин(Квестран), Колестипол (Холестид) и препарат Эзитимиб(Эзетрол).
2. Статины – ингибиторы синтеза холестерина. ЛС, ингибирующие 3-гидрокси-3-метилглутарил коэнзим А редуктазу (ГМГ-КоА). Ловастатин (Мевакор), Симвастатин (Зокор), Правастатин (Правахол), Флувастатин (Лескол), Аторвастатин (Липримар), Розувастатин (Крестор).
3. Фибраты. ЛС, понижающие содержание в крови ЛПОНП и усиливающие распад холестерина –
Безафибрат(Холестенорм), Фенофибрат(Грофибрат, Липантил-200М), Гемфиброзил (Гевилон), Ципрофибрат(Липанор),Этофибрат(Липо-Мерц).
4. Никотиновая кислота и её препараты. Ниацин (никотиновая кислота, витамин РР или В3). Препараты – Никотиновая кислота, Ксантинола никотинат, Эндурацин, Никобид.
5. Антиоксиданты. ЛС, тормозящие раннюю стадию биосинтеза холестерина и облегчающие его транспорт, снижающие воздействие липидных перекисей и свободных радикалов. Препараты – Пробукол (Алколекс, Фенбутол).
6. Ангиопротекторы. Эндотелиотропные ЛС, уменьшающие содержание холестерина в интиме артерий и препятствующие агрегации тромбоцитов. Препараты – Перикарбат (Пармидин, Ангинин).
7. Дополнительные ЛС. В эту группу входят препараты, содержащие ненасыщенные жирные кислоты – Линетол, Липостабил; растительные ЛС, содержащие сумму сапонинов – Трибуспонин, Полиспонин; содержащие витамины – сироп шиповника и облепихи; препараты чеснока – Алисат, Аллитера, Аллилчеп, Алликор и биологическиактивные добавки (БАД) – Холестейд, Лизивит С.
Анионообменные смолы – холестирамин, колестипол из желудочно-кишечного тракта (ЖКТ) не всасываются и не разрушаются пищеварительными ферментами. Механизм действия заключается в связывании желчных кислот (необходимых для всасывания пищевого холестерина) в просвете кишечника с образованием нерастворимых соединений за счет четвертичных аммониевых группировок. Образовавшийся комплекс выводится с экскрементами. В результате этого нарушается кишечно-печеночная рециркуляция желчных кислот, снижается энтеральная резорбция холестерола.
В печени активируется синтез недостающих жирных кислот, необходимых для образования холестерола, возрастает количество поверхностных рецепторов-ЛПНП и повышается, тем самым, скорость удаления ЛПНП из плазмы. Анионообменные смолы начинают принимают по 1,0г х 6 раз в день и при хорошей переносимости дозу увеличивают до 8,0 г – 24,0г в сутки. Уровень холестерола в крови снижается на 15-20%. Развитие серьезных системных осложнений маловероятно, т.к. они не всасываются. Наиболее часто встречается желудочно-кишечные расстройства: тошнота, рвота – из-за неприятных вкусовых качеств; диспептические расстройства; запоры. При длительном применении необходимо помнить, что ЛС затрудняют всасывание жирорастворимых витаминов, железа, а при совместном применении адсорбируют многие ЛС.
Эзетрол при поступлении в тонкий кишечник препятствует всасыванию холестерина из кишечника на 50%, уменьшает его содержание в печени и увеличивает выведениехолестерина из крови. Он не влияет на экскрецию желчных кислот и на синтез холестерина в печени. Препарат назначается в комбинированной терапии со статинами. Побочные эффекты незначительные: головная боль, диспепсия, утомляемость.
Статины –эти препараты действуют посредством конкурентного ингибирования фермента ГМГ–КоА редуктазы, блокируя таким образом, превращение ГМГ-КоА в мевалоновую кислоту.Способность ЛС длительно ингибировать ГМГ-КоА редуктазу распределяется: ловастатин
Код вставки на сайт
Лекарственные средства для коррекции нарушений липидного обмена
При этом происходит утолщение артериальной стенки: за счет гиперплазии гладкомышечных клеток (увеличении их числа), возникновения фиброзных бляшек, образования пристеночного тромба и прилипания тромбоцитов, а также уменьшается эластичность артериальной стенке и возникает в данном участке артерий турбулентный кровоток. Атероматозные бляшки, выступающие в просвет сосудов, на 25 % состоят из холестерина и имеют липидную основу. Поражение сосудов, с учетом их влияния на мозг, сердце, почки и другие жизненно важные органы, остается ведущей причиной заболеваемости и смертности во многих индустриально развитых странах.
Для атеросклероза характерно бессистемное течение до развития критической степени – когда шапка атероматозной бляшки разрывается и в зоне повреждения образуется тромб, а окклюзия просвета артерий тромбом приводит к ишемии, инфаркту или эмболии. Опасность артериосклероза значительно возрастает при уровне холестерина в плазме крови около 7,8 ммоль/л (300мг/100мл). При повышении концентрации холестерина в плазме необходимо учитывать с каким транспортным белком (липопротеином) он связан. Критическим (атерогенным) считается его связь с ЛПНП, т.к. ЛПНП транспортируют холестерин из печени на периферию. Неопасным считается, при связывании холестерина с ЛПВП, т.к. последние наоборот транспортируют холестерол от периферии в печень и способствуют тем самым выведению его не только из стенок артерий, но и из всего организма. Регуляция содержания в плазме крови большинства липопротеинов в значительной степени регулируется ЛП-рецепторами, особенно ЛПНП-рецепторами печени и др. тканей.
Для достижения наиболее полного фармакотерапевтического эффекта, как часть лечения, следует сочетать лекарственную терапию с диетой, ограничиваюшей потребление холестерина и насыщенных жирных кислот.
Антиатеросклеротические лекарственные средства (ЛС) подразделяются на 7 групп.
1. Секвестранты желчных кислот (sequestrate – удалять). ЛС, повышающие выведение из организма желчных кислот и снижающие абсорбцию холестерина в кишечнике. Анионообменные смолы-Холестирамин(Квестран), Колестипол (Холестид) и препарат Эзитимиб(Эзетрол).
2. Статины – ингибиторы синтеза холестерина. ЛС, ингибирующие 3-гидрокси-3-метилглутарил коэнзим А редуктазу (ГМГ-КоА). Ловастатин (Мевакор), Симвастатин (Зокор), Правастатин (Правахол), Флувастатин (Лескол), Аторвастатин (Липримар), Розувастатин (Крестор).
3. Фибраты. ЛС, понижающие содержание в крови ЛПОНП и усиливающие распад холестерина –
Безафибрат(Холестенорм), Фенофибрат(Грофибрат, Липантил-200М), Гемфиброзил (Гевилон), Ципрофибрат(Липанор),Этофибрат(Липо-Мерц).
4. Никотиновая кислота и её препараты. Ниацин (никотиновая кислота, витамин РР или В3). Препараты – Никотиновая кислота, Ксантинола никотинат, Эндурацин, Никобид.
5. Антиоксиданты. ЛС, тормозящие раннюю стадию биосинтеза холестерина и облегчающие его транспорт, снижающие воздействие липидных перекисей и свободных радикалов. Препараты – Пробукол (Алколекс, Фенбутол).
6. Ангиопротекторы. Эндотелиотропные ЛС, уменьшающие содержание холестерина в интиме артерий и препятствующие агрегации тромбоцитов. Препараты – Перикарбат (Пармидин, Ангинин).
7. Дополнительные ЛС. В эту группу входят препараты, содержащие ненасыщенные жирные кислоты – Линетол, Липостабил; растительные ЛС, содержащие сумму сапонинов – Трибуспонин, Полиспонин; содержащие витамины – сироп шиповника и облепихи; препараты чеснока – Алисат, Аллитера, Аллилчеп, Алликор и биологическиактивные добавки (БАД) – Холестейд, Лизивит С.
Анионообменные смолы – холестирамин, колестипол из желудочно-кишечного тракта (ЖКТ) не всасываются и не разрушаются пищеварительными ферментами. Механизм действия заключается в связывании желчных кислот (необходимых для всасывания пищевого холестерина) в просвете кишечника с образованием нерастворимых соединений за счет четвертичных аммониевых группировок. Образовавшийся комплекс выводится с экскрементами. В результате этого нарушается кишечно-печеночная рециркуляция желчных кислот, снижается энтеральная резорбция холестерола.
В печени активируется синтез недостающих жирных кислот, необходимых для образования холестерола, возрастает количество поверхностных рецепторов-ЛПНП и повышается, тем самым, скорость удаления ЛПНП из плазмы. Анионообменные смолы начинают принимают по 1,0г х 6 раз в день и при хорошей переносимости дозу увеличивают до 8,0 г – 24,0г в сутки. Уровень холестерола в крови снижается на 15-20%. Развитие серьезных системных осложнений маловероятно, т.к. они не всасываются. Наиболее часто встречается желудочно-кишечные расстройства: тошнота, рвота – из-за неприятных вкусовых качеств; диспептические расстройства; запоры. При длительном применении необходимо помнить, что ЛС затрудняют всасывание жирорастворимых витаминов, железа, а при совместном применении адсорбируют многие ЛС.
Эзетрол при поступлении в тонкий кишечник препятствует всасыванию холестерина из кишечника на 50%, уменьшает его содержание в печени и увеличивает выведениехолестерина из крови. Он не влияет на экскрецию желчных кислот и на синтез холестерина в печени. Препарат назначается в комбинированной терапии со статинами. Побочные эффекты незначительные: головная боль, диспепсия, утомляемость.
Статины –эти препараты действуют посредством конкурентного ингибирования фермента ГМГ–КоА редуктазы, блокируя таким образом, превращение ГМГ-КоА в мевалоновую кислоту.Способность ЛС длительно ингибировать ГМГ-КоА редуктазу распределяется: ловастатин Copy