Липиды в крови что это такое у женщин причины возникновения
Липиды в крови что это такое у женщин причины возникновения
Различают так называемую первичную и вторичную гиперхолестеринемию. Первичная гиперхолестеринемия включает семейную гиперхолестеринемию, в которой дефекты гена ответственны за повышение уровня холестерина. Это часто встречается в семье: холестерин больше не может поглощаться клетками или поглощается частично.
Если первичная гиперхолестеринемия имеет не наследственное происхождение, она называется несемейной гиперхолестеринемией. В этих случаях пациенты имеют уровень холестерина слишком высокий для их индивидуальной ситуации.
Вторичная гиперхолестеринемия приводит к повышению уровня холестерина в крови из-за фоновых заболеваний, таких как сахарный диабет, гипотиреоз, почечная или печеночная дисфункция. А также прием лекарств, таких как кортизон или некоторые бета-блокаторы, может вызвать вторичную форму гиперхолестеринемии.
Различают так называемую первичную и вторичную гиперхолестеринемию. Первичная гиперхолестеринемия включает семейную гиперхолестеринемию, в которой дефекты гена ответственны за повышение уровня холестерина. Это часто встречается в семье: холестерин больше не может поглощаться клетками или поглощается частично.
Если первичная гиперхолестеринемия имеет не наследственное происхождение, она называется несемейной гиперхолестеринемией. В этих случаях пациенты имеют уровень холестерина слишком высокий для их индивидуальной ситуации.
Вторичная гиперхолестеринемия приводит к повышению уровня холестерина в крови из-за фоновых заболеваний, таких как сахарный диабет, гипотиреоз, почечная или печеночная дисфункция. А также прием лекарств, таких как кортизон или некоторые бета-блокаторы, может вызвать вторичную форму гиперхолестеринемии.
Почему повышенный уровень холестерина это опасно
Если в крови, которую организм не может использовать, присутствует слишком много ЛПНП-холестерина (холестерин липопротеинов низкой плотности), то лишний ЛПНП-холестерин откладывается на стенках сосудов. Эти отложения называются бляшками. Бляшки делают стенки артерий, которые несут богатую кислородом кровь из сердца в органы, все более и более жесткими с течением времени. Вкратце эти изменения называются «сосудистая кальцификация», врачи называют это атеросклерозом. Самое опасное в этой болезни: она развивается медленно и незаметно и без дискомфорта на ранних стадиях.
Особенно частыми и опасными являются нарушения кровообращения в артериях сердца и головного мозга: в этом случае отсутствие подачи кислорода в ткань может привести к сердечному приступу или инсульту. Артериосклероз является самой Главной причиной этих заболеваний, которые по-прежнему являются убийцей номер один в Германии.
Слишком высокий уровень ЛПНП-холестерина подвергает сосуды опасности
В дополнение к гипертонии, диабет и курение являются самыми первыми причинами повышения уровня ЛПНП-холестерина, «плохого холестерина», самого главного фактора риска развития атеросклероза и сердечно-сосудистых заболеваний.
Умеренный риск: при умеренно увеличенном общем сердечно-сосудистом риске (не более одного дополнительного фактора риска) следует искать целевой уровень ЛПНП-холестерина ниже 115 мг/дл (3 ммоль/л).
Высокий риск: в случае высокого сердечно-сосудистого риска (например, тяжелой гипертонии или семейной гиперхолестеринемии, курильщики) следует искать целевой уровень ЛПНП-холестерина ниже 100 мг/дл (2,5 ммоль /л).
Очень высокий риск: если существует очень высокий риск сердечно-сосудистых заболеваний (например, диабет или патологии сердечно-сосудистой системы), целевой показатель ЛПНП-холестерина должен быть ниже 70 мг дл (1,8 ммоль/л).
Кто из пациентов в зоне высокого риска?
Люди с семейной гиперхолестеринемией, у которых уровень ЛПНП-холестерина в крови значительно повышен, считаются пациентами в зоне высокого риска. Атеросклероз часто начинается у них в раннем возрасте. Поэтому у таких пациентов особенно высокий риск развития ранних патологий сердечно-сосудистой системы. Другой группой риска являются люди, перенесшие сердечный приступ в течении последних лет. Особое внимание также уделяется тем пациентам, которые не могут принимать или принимают недостаточную дозу статинов, стандартных лекарств, понижающих уровень холестерина. Пациенты, принадлежащие к вышеупомянутым группам риска, требуют особого подхода в лечении, чтобы достичь целевых значений ЛПНП-холестерина. Они особенно нуждаются в последовательной терапии, которая наряду с сбалансированным питанием и достаточным движением обычно включает в себя прием медикаментов.
Если в крови, которую организм не может использовать, присутствует слишком много ЛПНП-холестерина (холестерин липопротеинов низкой плотности), то лишний ЛПНП-холестерин откладывается на стенках сосудов. Эти отложения называются бляшками. Бляшки делают стенки артерий, которые несут богатую кислородом кровь из сердца в органы, все более и более жесткими с течением времени. Вкратце эти изменения называются «сосудистая кальцификация», врачи называют это атеросклерозом. Самое опасное в этой болезни: она развивается медленно и незаметно и без дискомфорта на ранних стадиях.
Особенно частыми и опасными являются нарушения кровообращения в артериях сердца и головного мозга: в этом случае отсутствие подачи кислорода в ткань может привести к сердечному приступу или инсульту. Артериосклероз является самой Главной причиной этих заболеваний, которые по-прежнему являются убийцей номер один в Германии.
Слишком высокий уровень ЛПНП-холестерина подвергает сосуды опасности
В дополнение к гипертонии, диабет и курение являются самыми первыми причинами повышения уровня ЛПНП-холестерина, «плохого холестерина», самого главного фактора риска развития атеросклероза и сердечно-сосудистых заболеваний.
Умеренный риск: при умеренно увеличенном общем сердечно-сосудистом риске (не более одного дополнительного фактора риска) следует искать целевой уровень ЛПНП-холестерина ниже 115 мг/дл (3 ммоль/л).
Высокий риск: в случае высокого сердечно-сосудистого риска (например, тяжелой гипертонии или семейной гиперхолестеринемии, курильщики) следует искать целевой уровень ЛПНП-холестерина ниже 100 мг/дл (2,5 ммоль /л).
Очень высокий риск: если существует очень высокий риск сердечно-сосудистых заболеваний (например, диабет или патологии сердечно-сосудистой системы), целевой показатель ЛПНП-холестерина должен быть ниже 70 мг дл (1,8 ммоль/л).
Кто из пациентов в зоне высокого риска?
Люди с семейной гиперхолестеринемией, у которых уровень ЛПНП-холестерина в крови значительно повышен, считаются пациентами в зоне высокого риска. Атеросклероз часто начинается у них в раннем возрасте. Поэтому у таких пациентов особенно высокий риск развития ранних патологий сердечно-сосудистой системы. Другой группой риска являются люди, перенесшие сердечный приступ в течении последних лет. Особое внимание также уделяется тем пациентам, которые не могут принимать или принимают недостаточную дозу статинов, стандартных лекарств, понижающих уровень холестерина. Пациенты, принадлежащие к вышеупомянутым группам риска, требуют особого подхода в лечении, чтобы достичь целевых значений ЛПНП-холестерина. Они особенно нуждаются в последовательной терапии, которая наряду с сбалансированным питанием и достаточным движением обычно включает в себя прием медикаментов.
Нарушения и их причины по категориям:
Нарушения и их причины по алфавиту:
При каких заболеваниях возникает нарушение липидного обмена:
2. Во-вторых, это неэффективное высвобождение холестерола из эндотелия сосудистой стенки циркулирующими в крови ЛПВП.
Факторы, влияющие на повышенный уровень ЛПНП у человека
Нарушение липидного обмена может быть первичными и вторичными и характеризуются только повышением содержания холестерина (изолированная гиперхолестеринемия), триглицеридов (изолированная гипертриглицеридемия), триглицеридов и холестерина (смешанная гиперлипидемия).
Первичное нарушение липидного обмена детерминировано единичными или множественными мутациями соответствующих генов, в результате которых наблюдается гиперпродукция или нарушение утилизации триглицеридов и холестерина ЛПНП или гиперпродукция и нарушения клиренса ЛПВП.
Первичное нарушение липидного обмена можно диагностировать у пациентов с клиническими симптомами этих нарушений, при раннем начале атеросклероза (до 60 лет), у лиц с семейным анамнезом атеросклероза или при повышении содержания холестерина сыворотки > 240 мг/дл (> 6,2 ммоль/л).
Вторичное нарушение липидного обмена возникает, как правило, у населения развитых стран в результате малоподвижного образа жизни, потребления пищи, содержащей большое количество холестерина, насыщенных жирных кислот.
Другими причинами вторичного нарушения липидного обмена могут быть:
1. Сахарный диабет.
2. Злоупотребление алкоголя.
3. Хроническая почечная недостаточность.
4. Гипертиреоидизм.
5. Первичный билиарный цирроз.
6. Прием некоторых препаратов (бета-блокаторы, антиретровирусные препараты, эстрогены, прогестины, глюкокортикоиды).
Наследственные нарушения липидного обмена:
У небольшого числа людей наблюдаются наследственные нарушения обмена липопротеинов, проявляющиеся в гипер- или гиполипопротеинемии. Причиной их является нарушение синтеза, транспорта или расщепления липопротеинов.
В соответствии с общепринятой классификацией, различают 5 типов гиперлипопротеинемий.
Большей информативностью в качестве предсказателя атеросклеротического поражения коронарных сосудов обладает показатель холестерола в составе ЛПВП. Еще более информативными является коэффициент, отражающий отношение атерогенных ЛП к антиатерогенным.
Чем выше этот коэффициент, тем больше опасность возникновения и прогрессирования заболевания. У здоровых лиц он не превышает 3-3,5 (у мужчин выше, чем у женщин). У больных ИБС он достигает 5-6 и более единиц.
Диабет – болезнь липидного обмена?
Проявления нарушения обмена липидов настолько сильно выражены при диабете, что диабет часто называют больше болезнью липидного, чем углеводного обмена. Основные нарушения обмена липидов при диабете – усиление распада липидов, увеличение образования кетоновых тел и снижение синтеза жирных кислот и триацилглицеролов.
У здорового человека обычно 50%поступившей глюкозы распадается CO2 и H2O; около 5 % преобразуется в гликоген, а остальная часть превращается в липиды в жировых депо. При диабете лишь 5 % глюкозы превращается в липиды при том, что количество распадающейся до CO2 и H2O глюкозы также уменьшается, а количество преобразуемой в гликоген изменяется незначительно. Результатом нарушения потребления глюкозы становится повышение уровня глюкозы в крови и удаление ее с мочой. Внутриклеточный дефицит глюкозы приводит к снижению синтеза жирных кислот.
У больных, не получающих лечения наблюдается увеличение в плазме содержания триацилглицеролов и хиломикронов и плазма часто является липемической. Повышение уровня этих компонентов вызывает уменьшение липолиза в жировых депо. Понижение активности липопротеинлипазы дополнительно вносит вклад в снижение липолиза.
Перекисное окисление липидов
Особенностью липидов клеточных мембран является их значительная ненасыщенность. Ненасыщенные жирные кислоты легко подвергаются перекисной деструкции – ПОЛ (перекисное окисление липидов). Реакция мембраны на повреждение называется поэтому «пероксидным стрессом».
В основе ПОЛ лежит свободнорадикальный механизм.
Свободнорадикальная патология – это курение, рак, ишемия, гипероксия, старение, диабет, т.е. практически при всех заболеваниях имеет место неконтролируемое образование свободных радикалов кислорода и интенсификация ПОЛ.
Клетка имеет системы защиты от свободнорадикального повреждения. Антиоксидантная система клеток и тканей организма включает 2 звена: ферментативное и неферментативное.
Ферментативные антиоксиданты:
– СОД (супероксиддисмутаза) и церулоплазмин, участвующие в обезвреживании свободных радикалов кислорода;
– каталаза, катализирующая разложение пероксида водорода; система глутатиона, обеспечивающая катаболизм перекисей липидов, перекисно модифицированных нуклеотидов и стероидов.
Даже кратковременный недостаток неферментативных антиоксидантов, особенно витаминов антиоксидантного действия (токоферола, ретинола, аскорбата), приводит к стойким и необратимым повреждениям клеточных мембран.
К каким врачам обращаться, если возникает нарушение липидного обмена:
Вы заметили нарушение липидного обмена? Вы хотите узнать более детальную информацию или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас нарушился липидный обмен? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Управление высоким уровнем холестерина и других липидов в крови
под редакцией профессора, д.м.н., заведующего кафедрой кардиологии и ревматологии УО БелМАПО Андрей Марьянович Пристром
Уважаемые читатели! Как мы и обещали, публикуем в начале статьи ответы проф. А.М. Пристрома на вопросы о лечении измененного уровня холестерина в крови. Спасибо всем, кто прислал вопросы!
Ответы профессора, д.м.н., заведующего кафедрой кардиологии и ревматологии УО БелМАПО Андрея Марьяновича Пристрома на вопросы пользователей портала vidal.by
(Примечание: орфография и пунктуация вопросов сохранены)
Вопрос: Доброго времени суток, уважаемый Андрей Марьянович!
О Вас узнала совершенно случайно, при посещении форума https://www.vidal.by/patsientam/entsiklopediya/zabolevaniya-serdechno-sosudistoyi-sistemi-kardiologiya/upravlenie-vysokim-urovnem-holesterina-i-drugih-lipidov-v-krovi.html.
С уважением и благодарностью, Алена
Ответ: Здравствуйте, Алена.
К сожалению, приведенных данных о состоянии здоровья недостаточно для принятия решения. Поэтому, правильнее будет обратиться к врачу, имея при себе не только анализ липидов крови, но и результаты хотя бы основных методов исследования (электрокардиограмма, эхокардиография, УЗИ брахиацефальных артерий). Из того, что есть, я могу сказать, что уровень холестерина ЛПВП не требует медикаментозного вмешательства. Результаты современных исследований показали, что повышение холестерина ЛПВП не улучшает исходы. Низкий уровень данного показателя, как правило, встречается при низкой физической активности, сахарном диабете, ожирении и т.д. Поэтому, требуется изменение образа жизни с устранением факторов риска. Холестерин ЛПНП (2,84 ммоль/л) является нормой для здорового человека, но если есть сердечно-сосудистые заболевания и/или повреждение органов-мишеней при артериальной гипертензии, то это высокий уровень. Ответить на этот вопрос можно после соответствующего обследования. Уровень витамина D – низкий, что требует вмешательства. Для Республики Беларусь дополнительное применение витамина D должно быть с сентября по май. Можно использовать любые добавки с витамином D, начиная со среднесуточной дозы 2000 МЕ. Возможно, после повторных анализов потребуется изменение суточной дозы. Спасибо за вопрос.
Вопрос: Здравствуйте, меня зовут Инна. 53 года. Не курю. Вес в норме. Мой вопрос такой:
В сентябре 2020 переболела ковидом в средней форме тяжести. В августе 2021 года прошла диспансеризацию. Все показатели в норме, за исключением холестерина, он повышен, до болезни такого не было. Связано ли повышение с перенесённым заболеванием? Ведь во время и после болезни рекомендуется режим питания с большим количеством жиров животного происхождения, особенно молочных?
Ответ: Здравствуйте, Инна.
Прямая связь перенесенного COVID-19 и холестерина на сегодняшний день не обнаружена. Очевидно, речь идет об изменениях, которые произошли в Вашем образе жизни за последний год. Полное восстановление после перенесенной инфекции происходит гораздо быстрее, поэтому сегодня идет речь о полноценной физической активности, правильном питании и соблюдении других принципов здорового образа жизни. Избыточное потребление жиров животного происхождения никак не связано с выздоровлением после вирусной инфекции. Рекомендую Вам устранить имеющиеся факторы риска и чрез 1-2 месяца повторить анализ крови. Спасибо за вопрос.
Всего доброго, Наталья Бурак.
Ответ: Здравствуйте, Наталья
Принимать решение только лишь по одному анализу крови будет неправильно. Необходимо иметь более полную информацию о состоянии Вашего здоровья, которую можно получить при дообследовании. Если серьезных сердечно-сосудистых заболеваний, тяжелого поражения почек или сахарного диабета не будет выявлено, я бы Вам рекомендовал сохранять Ваш активный образ жизни без гиполипидемических препаратов. Спасибо за вопрос.
Вопрос Здравствуйте, профессор.
Мне 33 года, вес 59 кг, не курю и не пью, занимаюсь фитнесом, правильно питаюсь (в изобилии фрукты, овощи, орехи, масла, мяса мало и нежирное),курсами пью омега последние несколько лет, в роду больных гиперхолестенимией нет. Однако мой холестерин 7,75, ЛПНП 4,59, ЛПВП 2,83, индекс атерогеннрсти 1,74. Остальные показатели крови в норме. В течение последних 6 лет нахожусь на гормоно заместительной терапии по поводу удалённых яичников, холестерин высокий только последний год.
Скажите, компенсирует ли высокий уровень ЛПВП наличие высокого ЛПНП так что один нейтрализует другого? Какими препаратами можно нормализовать работу печени, чтобы она перестала вырабатывать излишки вредного холестерина?
Заранее спасибо за ответ.
Волосова Светлана
Ответ: Здравствуйте, Светлана.
То, что у Вас сейчас наблюдается в анализах, связано с развитием хирургической менопаузы. Основной риск развития сердечно-сосудистых заболеваний определяется уровнем холестерина ЛПНП, который у Вас высокий. Значения холестерина ЛПВП никак не влияют на сердечно-сосудистый риск. Поэтому ни о какой компенсации речи не идет. Омега3 жирные кислоты очень незначительно снижают уровень холестерина. Основное показание для их применения – это гипертриглицеридемия. Целесообразность применения гиполипидемических препаратов определяется наличием либо сердечно-сосудистых заболеваний, либо изменениями в сосудах, сердце, почках, что можно увидеть при проведении дополнительных обследований. Спасибо за вопрос.
Вопрос: Добрый день!
Меня зовут Владимир, мне 55 лет. Поставленные диагнозы — подагра и сахарный диабет (глюкоза — 6,83). По крайним анализам есть отклонения по следующим показателям: холестерин — 6,10, лейкоциты — 10,7, гематокрит — 49,4, количество тромбоцитов — 363, общий объем тромбоцитов — 0,37, средний объем тромбоцитов — 10,1, абсолютное количество нейтрофилов — 6,37, триглицериды общие — 3,98. Мочевая кислота — 599,6, С-реактивный белок — 6,2. Сократил количество потребляемого сахара, но всё равно употребляю достаточно высокое количество углеводов, так как без них не наедаюсь. Также в рационе мясо (в основном птица и овощи). Курю больше 40 лет, не бросал и боюсь даже думать об этом. Можно ли чем-либо компенсировать вред уровню холестерина от курения? Спасибо.
Ответ: Здравствуйте, Владимир.
Из того, что Вы написали, я вижу много серьезных факторов риска. У Вас очень высокий сердечно-сосудистый риск – это значит высока вероятность развития сердечно-сосудистых катастроф. Для того, чтобы снизить риск – необходимо серьезно заняться своим здоровьем. Без лекарственных препаратов Вам не обойтись. Необходимо обратиться к доктору. Видимые проблемы, требующие вмешательства: 1) сахарный диабет – должна быть отрегулирована гликемия; 2) подагра – не вне обострения должны применяться антиподагрические препараты; 3) гиперхолестеринемия – выполнение липидограммы и назначение статинов и подбор дозы так, чтобы уровень холестерина ЛПНП снизился до 1,4 ммоль/л. Возможно потребуется добавление второго гиполипидемического препарата; 4) прекратить курение; 5) обратить внимание на артериальное давление, скорее всего оно повышено; 6) обратить внимание на вес, скорее всего он повышен. Организм представляет собой единое целое, и только одно вмешательство не сможет компенсировать многие другие проблемы. Спасибо за вопрос.
Вопрос: Добрый день! У меня вопрос: какой холестерин присутствует в желчных камнях, и можно ли, регулируя уровень холестерина, избежать их образования?
Наталья
Ответ: Здравствуйте, Наталья.
Для начала нужно знать состав желчных камней, так как у разных людей он отличается. В ряде случаев об этом можно думать. Однако, в целом современная практика не предполагает коррекцию желчных камней гиполипидемическими препаратами. Спасибо за вопрос.
Вопрос: Добрый вечер!
Спасибо за статью. У меня уровень «плохого» холестерина равен 6.5 ммоль/л. Я работаю над снижением массы тела и питанием. Серьезные препараты пить не хочу.
Можете ли, пожалуйста, порекомендовать БАДы (например на iherb) и фиточаи?
Ответ: Здравствуйте.
Если речь идет о холестерине ЛПНП, то его уровень 6,5 ммоль/л – это очень высокий уровень. Такие значения никакими БАДами снизить до нормы невозможно. Снижение массы тела, увеличение физической активности добавят совсем немного в снижении холестерина. Поэтому сегодня вопрос должен решаться следующим образом – дообследование на предмет оценки состояния сердца, сосудов, почек и в дальнейшем принятие решения об адекватной гиполипидемической терапии. В противном случае останется очень высоким риск развития сердечно-сосудистых осложнений. Спасибо за вопрос.
Зачем вообще задумываться о липидах в крови?
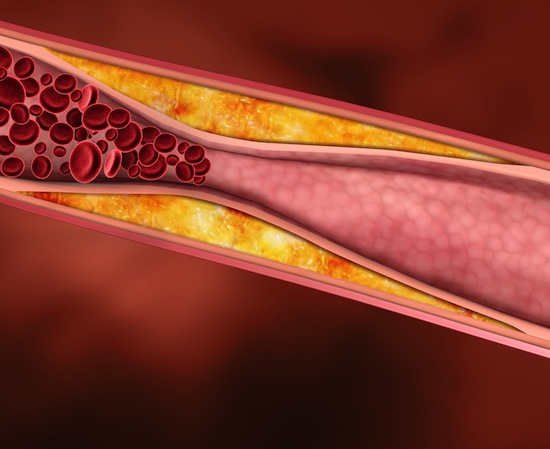
Почему так важно удерживать рекомендованный врачом уровень холестерина в крови?
Почему же у одних людей эти заболевания развиваются, а у других нет?

Каждый мужчина в возрасте старше 40 лет и каждая женщина старше 50 лет один раз в год должны быть обследованы врачом для оценки наличия факторов сердечно-сосудистого риска. Для такой оценки разработаны таблицы. Жители нашей страны, как и всего постсоветского пространства, оцениваются по таблицам, разработанным для стран с высоким сердечно-сосудистым риском. Это обусловлено большим влиянием на сердечно-сосудистую смертность социокультурных факторов. Для оценки риска учитывается пол, возраст, систолическое артериальное давление, уровень общего холестерина крови и курение.
Вы не можете изменить свой пол или возраст, человечество мечтает научиться в будущем влиять на наследственность, но уже сегодня Вы можете взять под контроль другие важнейшие факторы риска сердечно-сосудистых заболеваний. Одним из таких контролируемых факторов является нормальный уровень липидов в крови.
Откуда в нашей крови берутся липиды?
95% всех жиров, которые мы съедаем, составляют триглицериды (ТГ). Остальные 5 % приходится на фосфолипиды, свободные жирные кислоты, жирорастворимые витамины и холестерин. Липиды нужны клеткам нашего организма для выработки энергии – 1 гр. липидов генерирует 9 ккалорий, а 1 гр. белков или углеводов только 4 ккал. И еще для многих других целей, например для производства гормонов, синтеза клеточных оболочек, синтеза желчных кислот.
Липиды попадают в кровь из двух источников: из пищи и в процессе метаболизма в печени и жировой ткани. В крови они циркулируют не сами по себе, а с помощью переносчиков – липопротеинов. Нашему организму для нормальной работы нужны разные виды липидов.
Триглицериды – это особенная разновидность жиров, потребляемых нами вместе с пищей, которая расходуется на производство и поддержание энергии, или откладываются в жировой ткани. Триглицериды являются также основным сырьем для производства холестерина в печени.
Холестерин необходим для синтеза желчи, а желчь нужна нам для пищеварения. Холестерин используется также для синтеза некоторых гормонов и для строительства клеточных оболочек. Холестерин почти полностью производится в печени, но в небольшом количестве попадает к нам с пищей животного происхождения. В растительной пище холестерин не содержится.
Липиды – это жирорастворимые органические вещества. Они не растворяются в воде, а, значит, и в крови. Для того, чтобы циркулировать в крови и достигать органов и клеток жиры должны связываться со специальными переносчиками – липопротеинами. Белковая оболочка липопротеинов надежно защищает заключенные в ней липиды, как ракушка хранит свою жемчужину, а также помогает липидам попадать в те клетки, где эти липиды нужны, открывая их, как ключ открывает замок.
Основными типами липопротеинов являются:
| ЛПОНП – липопротеины очень низкой плотности | ЛПНП – липопротеины низкой плотности | ЛПВП – липопротеины высокой плотности |
| Основные переносчики триглицеридов. Транспортируют триглицериды в места их хранения и использования. В небольшой своей части они также отвечают за транспортировку холестерина. | Основные переносчики холестерина к клеткам организма. ХС ЛПНП часто называют «плохим» холестерином, так как они способны откладываться на стенках артерий, что приводит к сужению их просвета и затруднению кровотока. | ЛПВП состоят в основном из протеиновых оболочек. Холестерин, содержащийся в них, обозначается как ХС ЛПВП и условно считается «хорошим» холестерином. Они помогают удалению избытка холестерина из кровотока. |
Синтез и разрушение липидов
В процессе пищеварения, мы потребляем жиры, белки и углеводы. Основным местом сбора и последующей переработки жиров является печень. В ней образуются липопротеины и холестерин. Весь холестерин, который не используется клетками, возвращается в печень и опять перерабатывается. Если эти метаболические процессы находятся в равновесии, стенки артерий остаются чистыми и эластичными, если эти метаболические процессы нарушены, уровень липидов в крови изменяется, стенки артерий повреждаются и теряют гладкость и упругость.
Нормальный уровень липидов в крови
В современном мире, в странах, где нет недостатка еды, для поддержания нормального уровня липидов в крови основным условием является ограничение калорийности ежедневного рациона и употребление с пищей «правильных» жиров. Искомый уровень холестерина в крови, который часто называется целевым уровнем, поддерживается нормальной работой печени, способной синтезировать недостающее количество любого из липидов. Если все эти процессы уравновешены – на стенках артерий не происходит вредных отложений.
Нарушенный уровень холестерина в крови
В кровь поступает слишком много ХС ЛПНП и слишком мало ХС ЛПВП Нарушение нормального уровня холестерина в крови в основном происходит из-за плохих пищевых привычек. Иногда может происходить нарушение синтеза липидов в печени и из-за этого их здоровое соотношение может нарушаться. Это часто случается при наследственных заболеваниях, например при наследственной гиперхолестеринемии. Слово гиперхолестеринемия – означает общее повышение уровня липидов в крови. Если уровень ХС ЛПНП повышается, а ХС ЛПВП понижается, в крови накапливается избыток холестерина. А это приводит к повреждению и закупорке артерий.
Нарушенный уровень холестерина в крови является причиной образования бляшек (структур, в образовании которых основную роль играют липиды), которые откладываются на стенках артерий. С течением времени они растут и закупоривают артерии. Снижение кровотока приводит к развитию сердечно-сосудистых заболеваний. Так как артерии образуют сеть по всему телу, могут быть повреждены многие органы и ткани.

Бляшки сужают просвет артерий, кровоток через них понижается. Стенки артерий становятся более жесткими. Жесткие стенки плохо растягиваются при увеличении кровотока, например при повышенном артериальном давлении. Сопротивление со стороны стенок сосудов растет, что еще больше усиливает скорость движения крови, возникают очаги завихрения, турбулентности. Стенки сосудов в местах отложения бляшек становятся уязвимыми и надрываются, для того, чтобы «залатать» эти разрывы в крови образуются тромбы, которые еще больше затрудняют кровоток. Тромбы могут отрываться от стенок сосудов и, двигаясь по кровеносной системе застревать в мелких сосудах, провоцируя их полную закупорку в разных органах и тканях.
Когда какой-то орган или ткань плохо кровоснабжаются из-за тромбированных и суженных сосудов наступает кислородное голодание клеток. Это может привести к приступам ишемии сердечной мышцы и инфарктам, инсультам, повреждениям почек, расстройству периферического обращения – под этим состоянием понимают боли специфического характера в ногах, усиливающиеся при ходьбе.
Расшифровка анализа липидного спектра крови
Лабораторный анализ выявляет содержание в крови ХС ЛПНП, ТГ, ХС ЛПВП и общее количество холестерина (ОХС).
Когда Вы смотрите на бланк с результатами липидограммы, отличные от нормы показатели могут быть выделены жирным шрифтом или стрелочками (повышения или понижения).
Приведенные справочно «нормальные» показатели (как правило, в последней колонке) не должны расцениваться Вами, как показатели, к которым Вам надо стремиться. Правильные лично для Вас уровни холестерина крови устанавливаются Вашим лечащим врачом. И основным показателем, за которым Вам придется следить, является ХС ЛПНП, для которого Ваш лечащий врач установит индивидуальный для Вас целевой уровень в зависимости от других Ваших факторов сердечно-сосудистого риска и имеющихся у Вас заболеваний. Это может быть уровень ХС ЛНП от 1,4 ммоль/л, до 3,0 ммоль/л
Вот пример лабораторных данных:.
| Показатель | Результат | Единица измерения | Нормальные показатели (справочно) |
| ОХС | 6.0  | Ммоль/л | 3.1-5.2 |
| ХС ЛПВП | 1.3  | Ммоль/л | Более 1.68 для женщин и 1.42 для мужчин |
| ХС ЛПНП | 4.0  | Ммоль/л | Менее 3.9 |
| ТГ | 1.6 | Ммоль/л | 0.14 – 1.82 |
Данные современных рандомизированных (т.е. со случайной выборкой пациентов) клинических исследований показали, что повышенный уровень ХС ЛПНП является причиной ССЗ атеросклеротического происхождения. Относительно уровня ХС ЛПНП действует принцип “чем ниже, тем лучше”, при этом отсутствует нижний порог снижения.
Теперь Вы понимаете, как важно поддерживать нормальное содержание липидов в крови.
Для этого, Вам нужен действенный план контроля.
Он должен включать:
Обратите внимание, что каждый пункт в описанном плане затрагивает несколько факторов риска, и приводит к последовательным изменениям. Например, потеря веса положительно сказывается на уроне глюкозы в крови, способствует снижению давления, снижению уровня ТГ, а это улучшает Ваше самочувствие и устойчивость к физическим нагрузкам, которые в свою очередь способствуют потере веса. Дайте себе твердое обещание придерживаться выработанного плана и результаты не заставят себя ждать!
Давайте теперь остановимся на некоторых из этих пунктов подробнее:
Разберитесь в том, как Вы можете изменить свои вкусовые привычки. Наш организм нуждается в определенном количестве жиров, белков и углеводов. Не все жиры одинаково полезны. Научитесь выбирать для себя продукты, содержащие «правильные» жиры (их иначе называют полиненасыщенные жирные кислоты), которые содержатся в оливковом масле, орехах, семечках и рыбе. Ограничивайте «неправильные» (насыщенные жирные кислоты) – они повышают содержание ХС ЛПНП в крови. Насыщенные жиры содержатся в мясе, коже птицы, цельном (необезжиренном) молоке и молочных продуктах. Полностью исключите продукты, содержащие «трансжиры». Трансжиры – это производные жирных кислот. Они могут быть природного происхождения, но чаще образуются при термической обработке жиров. Поэтому мы сталкиваемся с ними в маргарине, кондитерском жире и других твердых пищевых жирах, соусах и выпечке заводского производства, фастфудах. Производят искусственные трансжиры путем гидрогенизации – насыщают водородом дешевые растительные масла (в основном пальмовое масло) под воздействием высоких температур. Кстати, такую же процедуру Вы проделываете и у себя на кухне, при жарке на растительном масле при высокой температуре. Общее количество трансжиров в ежедневном рационе не должно превышать 2-3 грамма по рекомендации ВОЗ.
Старайтесь есть больше клетчатки, она снижает количество всасываемых жиров в кишечнике. Клетчатка содержится во фруктах, овощах, цельном зерне. Если Вам не удается получить нужное количество клетчатки из еды – Вы можете дополнить свое питание пищевыми добавками.
Ограничьте потребление соли. Высокое содержание соли в еде приводит к повышению артериального давления. Чтобы добиться уменьшения потребления соли старайтесь есть больше свежих продуктов, а не приготовленных. Много соли содержится в продуктах для быстрого приготовления, замороженных полуфабрикатах, в чипсах, сухариках и других упакованных снеках.
Ограничьте прием алкоголя. Алкоголь опасен для Вашего сердца и в целом для здоровья.
Ограничьте употребление сладостей, выпечки с добавлением сахара, сахаросодержащих напитков, в том числе газированных, упакованных соков. Глюкоза в количествах, превышающих наши непосредственные энергетические потребности и «запасающую емкость» организма, является строительным материалом для синтеза жирных кислот. Из нее образуются ТГ, откладывающиеся и образующие жировую ткань. Добавление сахара в еду и напитки увеличивает их калорийность, ведет к набору веса, ухудшению липидного обмена и увеличению уровня «плохих» липидов в крови.
Для здорового питания имеет значение не только качество продуктов, но и их количество. Чтобы не переедать сервируйте еду в тарелках меньшего размера, накладывайте себе меньшие порции, старайтесь ограничивать себя одной порцией, избегая «добавок».
Здесь, Вы можете посмотреть и сохранить для себя таблицу употребления продуктов в пищу с целью снижения уровня холестерина ЛПНП.
Физическая активность включает в себя не только спортивные занятия, но и другие приятные вещи. Например, занятия по саду, игры с детьми. Старайтесь больше двигаться в течение дня. Например, поднимайтесь и спускайтесь по лестнице, а не в лифте, ограничьте время, проводимое у телевизора или за компьютером.
В самом начале Вам будет трудновато и захочется остановиться. Старайтесь не давать себе поблажек. Если Вы втянулись в спортивные занятия или другую физическую активность, Вы очень скоро начнете получать от этого удовольствие, а перемены, которые произойдут в Вашем самочувствии, только укрепят Вашу решимость продолжать. Не делайте перерывы, не расхолаживайтесь, особенно в самом начале. Поищите в прессе или в интернете успешные и вдохновляющие примеры людей Вашего возраста. Подумайте, как они преодолели себя и стали заниматься ходьбой, или другой физической активностью. Найдите единомышленников, вместе с которыми Вам будет приятно заниматься. Вы будете мотивировать друг друга.
| Типы лекарственных средств | Эффекты, которые они производят |
| Статины. |
Статины являются препаратами первой линии для нормализации ХС ЛПНП и позволяют снижать его уровень в среднем на 30-50%.
Уровень ХС ЛПНП снижается в монотерапии на 20-30%, а в комбинации с высокоинтенсивным статином на 60-70%.
Применяются с целью снижения повышенного уровня ХС ЛПНП.
Лекарственные средства для снижения уровня липидов в крови принимаются только по назначению врача. Они назначаются в определенных дозах и с соблюдением определенного режима приема. Расспросите врача обо всем, что касается назначенного Вам лекарственного средства. Если Вам что-то не понятно, или Вы о чем-то беспокоитесь, обязательно консультируйтесь с врачом. Не стесняйтесь спрашивать. Лучше спросить, чем самому менять терапию. Ведь речь идет как правило о назначенной схеме лечения, и если Вы самостоятельно отменяете какой-нибудь препарат – ломается вся схема. Кроме того, большинство лекарств нужно принимать постоянно, так что чем больше Вы будете обо всем этом знать, тем лучше.
Запомните название принимаемого препарата, дозу и способ приема. Обязательно расскажите врачу о любых неприятных ощущениях, которые сопровождают прием лекарства. Никогда не отменяйте препарат самостоятельно и не регулируйте его дозу без консультации врача.
Найдите способ, который поможет Вам не пропускать прием лекарства, например, лекарственный органайзер, или установленный в Вашем телефоне таймер.
Следите за тем, чтобы некоторое количество препарата у Вас всегда оставалось в запасе, вовремя получайте новый рецепт и покупайте лекарство, чтобы в его приеме не было перерыва.
Проявляйте активную заботу о себе!

Контроль над уровнем липидов в крови нужен в первую очередь Вам самим, это Ваша забота. Врач может проконсультировать Вас, но он не заставит Вас выбирать правильную еду, увеличить физические нагрузки или бросить курить. В то же время Вы можете и должны обсудить с ним все волнующие Вас вопросы. Постарайтесь правильно понять и осознать все его рекомендации. Изменения в Вашем состоянии и нормализация липидного спектра крови не наступят быстро, на это нужно время. Но помните, что даже самые маленькие подвижки могут существенно снизить Ваши сердечно-сосудистые риски.
Уважаемые читатели, если у Вас остались или, наоборот, возникли вопросы, Вы можете их задать до 27.09.2021 письменно по адресу holesterin.vopros@gmail.com.
Мы соберем Ваши вопросы, проанализируем и зададим их во время беседы с профессором, д.м.н., заведующим кафедрой кардиологии и ревматологии УО БелМАПО Андреем Марьяновичем Пристромом. Ответы А.М. Пристрома будут опубликованы на нашем сайте в первых числах октября. Следите за обновлениями на нашем сайте!


