Нефротический синдром что это такое у женщин
Нефротический синдром – сигнал о нарушении в работе почек
Нефротический синдром – состояние, характеризующееся богатой клинической картиной. Синдром свидетельствует о нарушении работы почек и мочевыделительной системы, требует основательной диагностики. Сопровождает большинство хронических и острых почечных заболеваний.
Нефротический синдром – причины
Состояние провоцируют инфекционные и системные заболевания, патологии внутренних органов. К нефротическому синдрому приводит:
Состояние проявляется при лечении некоторыми медикаментами: антибиотиками, противосудорожными. При наличии хронических патологий важно отслеживать свое состояние и сразу обращаться к врачу, обнаружив изменения.
Симптомы нефротического синдрома
Для нефротического синдрома характерна достаточно яркая симптоматика, чтобы обнаружить его в домашних условиях и обратиться к врачу своевременно:
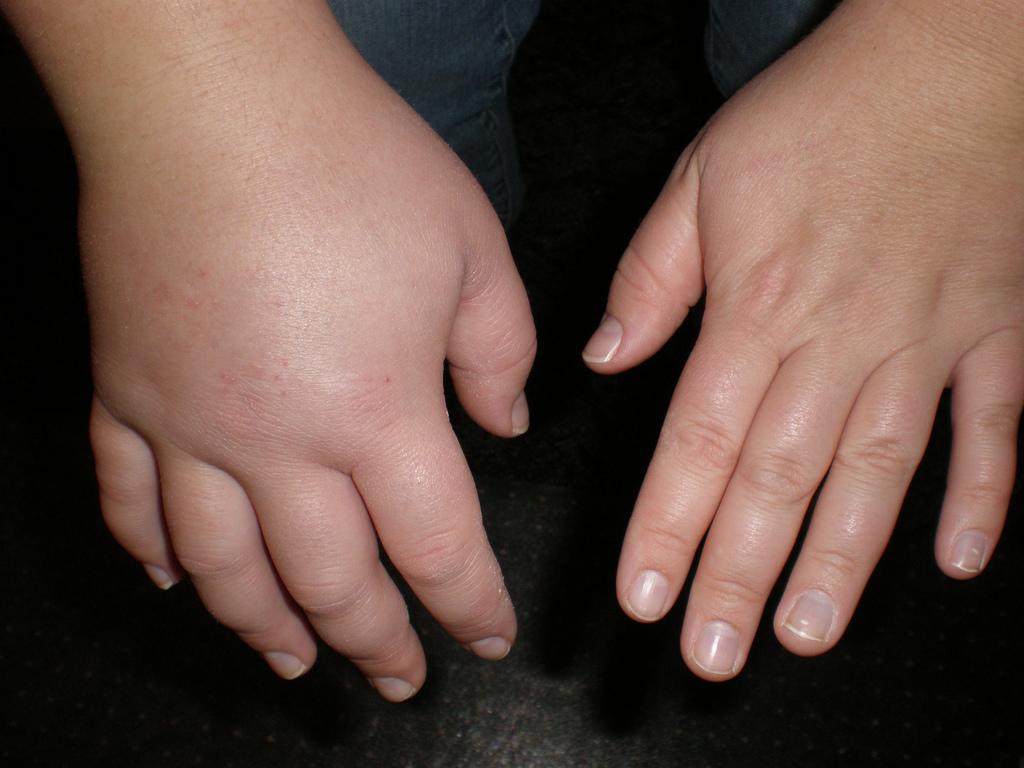
Из трещинок может сочиться жидкость. Отеки распространяются по всему телу, если вовремя не начать лечение. Самый опасный признак – скопление жидкости во внутренних органах: перикарде, плевральной и брюшной полости.
Во время лабораторной диагностики определяется низкое содержание белка в крови и высокое – в моче. Характерна повышенная свертываемость крови и низкая концентрация альбумина. Если вы обнаружили у себя один или несколько симптомов, запишитесь на прием к урологу, чтобы не допустить осложнений.
Формы патологии
Хронический и острый нефротический синдром не считаются отдельными типами заболеваний. Классификация создана на основе первопричин заболевания:
Лечение нефротического синдрома и чувствительность состояния к терапии определяют еще несколько групп – гормоночувствительные и гормонорезистентные. Первый диагноз устанавливается, если ощутим прогресс от применения гормонов, второй – если состояние не изменяется при назначении гормонотерапии.
Диагностика
Опытный врач начинает диагностику нефротического синдрома со сбора анамнеза. Для установки диагноза показаны такие исследования:
При подозрении на новообразования показана биопсия для дифференциальной диагностики.
Сотрудники Клиники урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова специализируются на диагностике и лечении нефротического синдрома. Врачи высшей категории готовы прийти на помощь в терапии первичных и вторичных синдромов. Диагностика и прием в одной клинике для экономии вашего времени – не откладывайте лечение, позаботьтесь о здоровье всего организма!
Нефротический синдром
Нефротический синдром – это симптомокомплекс, развивающийся на фоне поражения почек, включающий массивную протеинурию, нарушения белково-липидного обмена и отеки. Патология сопровождается гипоальбуминемией, диспротеинемией, гиперлипидемией, отеками различной локализации (вплоть до анасарки и водянки серозных полостей), дистрофическими изменениями кожи и слизистых. В диагностике важную роль играет клинико-лабораторная картина: изменения в биохимических анализах крови и мочи, ренальная и экстраренальная симптоматика, данные биопсии почки. Лечение нефротического синдрома консервативное, включающее назначение диеты, инфузионной терапии, диуретиков, антибиотиков, кортикостероидов, цитостатиков.
МКБ-10
Общие сведения
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В современной урологии данный симптомокомплекс осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. Наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. При отсутствии одного или двух проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек). Первичная патология встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме).
Вторичный симптомокомплекс может быть обусловлен многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом).
В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей. Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Патогенез
Среди концепций патогенеза наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами.
Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции. Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия).
Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов). Появление отеков обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Симптомы
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин. Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белковых соединений вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости может проявляться периферическими отеками, асцитом, генерализованным отеком подкожной клетчатки (анасаркой ), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком служит олигурия с суточным диурезом менее 1 л. Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта патологии – чистый и смешанный. В первом случае синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнения
Осложнениями нефротического синдрома могут стать периферические флеботромбозы, вирусные, бактериальные и грибковые инфекции. В отдельных случаях наблюдается отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Диагностика
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные. Объективный осмотр выявляет бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы. На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
В общем анализе мочи определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия. В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови подтверждает характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки. Для выяснения степени выраженности изменений почечной ткани может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия проводится стационарно под наблюдением врача-нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При неясном генезе, состоянии, обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию. Хорошего эффекта лечения гормонорезистентного варианта патологии позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами. В период ремиссии показано лечение на специализированных климатических курортах.
Прогноз и профилактика
Течение и прогноз тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение позволяет восстановить функции почек и достичь полной стабильной ремиссии. При неустраненных причинах синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
Нефротический синдром
Общая информация
Краткое описание
Так как понятие «синдром» еще не является диагнозом, то каждый случай нефротического синдрома требует проведения тщательного поиска возможных его причин, верификации морфологического варианта поражения почек и установления морфологического/клинического диагноза с последующим обоснованным лечения уже доказанного диагноза, а не синдрома.
Гломерулярные нарушения при подостром бактериальном эндокардите (I33.0+)
Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
• другие пролиферативные гломерулонефриты.
• другие: преэклампсия, ПМР, IgА-нефропатия, стеноз почечной артерии (редко).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• КТ грудного, брюшного сегментов.
иммунофлюоресценция: с набором реагентов первичных антител меченных флюорохромом;
Аллергические реакции на контрастные вещества, вакцины.
Физикальное обследование:
Инструментальные исследования:
Дифференциальный диагноз
Дифференциации требуют заболевания, которые протекают с выраженным отечным синдром: НС, цирроз печени, застойная хроническая сердечная недостаточность (ХСН).
Лечение
Иммуносупрессивная терапия подразумевает монотерапию кортикостероидами, а при быстропрогрессирующем течении и находке полулуний при нефробиопсии требует проведения комбинированной иммуноспурессивной терапии. Кортикостероиды в дебюте в виде пульс-терапии 15мг/кг веса в/в капельно №3, затем внутрь в дозе 1мг/кг/сут 60 дней, затем 0,6мг/кг/сут 60 дней, затем 0,3мг/кг/сут 60дней + циклофосфамид 0,5мг/м2, в/в капельно ежемесячно в течение 6 месяцев. Во второй линии вместо циклофосфамида возможно применение микофеноловой кислоты в дозе 360-1440мг/сут в 2 приема или Мофетила микофенолата 500-2000мг/сут в 2 приема. (Не забывать тератогенное действие Микофенолата и микофеноловой кислоты и при планировании беременности отказаться от данной группы препаратов). 31.
Лечение гломерулярных поражений при новообразованиях – лечение проводится в специализированном онкологическом учреждении и направлено на устранение причины нефротического синдрома.
При пурпуре Шенлейн-Геноха лечение проводится в соответствии с морфологическим вариантом нефротического синдрома (см. лечение морфологических форм).
При резистентном НС ДН необходимо провести биопсию почки и определить морфологический вариант возможного иммуного гломерулярного поражения почек и назначить лечение соответственно морфологическому варианту поражения почек (лечение в зависимости от морфологического варианта см выше).
Лечение гломерулярных поражений при системных болезнях соединительной ткани:
Лицам фертильного возраста вместо Циклофосфамида предпочтительней использовать Ритуксимаб в дозе 375мг/м2, № 4 в/в капельно (после премедикации) еженедельно или по 1000мг в/в капельно (после премедикации) №2 с интервалом 2 недели.
– Гидрохлорохин 200-400мг внутрь 1 раз в день всем пациентам с СКВ при отсутствии противопоказаний.
АL-амилоидоз: целью терапии является снижение или элиминация плазмаклеточных клонов. Режимы терапии включают ЦФ, Талидомид и Дексаметазон (СТД-схема) или Мелфалан + Дексаметазон (М/Декс-схема). Ответ на терапию наблюдается в 30-50% случаях. Альтернативой является применение Бортезомиба 1,3 мг/м2 в дни 1, 4, 8 и 11 (циклы 1, 3 и 5), дексаметазон 40 мг внутрь в дни 1-4, 9-12, 17-20 (циклы 2, 4 и 6). При отсутствии успеха используется высокодозная химиотерапия с трансплантацией аутологичных стволовых клеток. При наступлении терминальной стадии ХБП – диализ. Трансплантация почки возможна только при достижении полной ремиссии плазмаклеточной дискразии, иначе ожидается рецидив в трансплантате.
специфическая терапия: Бортезомиб 1,3 мг/м2 в дни 1, 4, 8 и 11 (циклы 1, 3 и 5), дексаметазон 40 мг внутрь в дни 1-4, 9-12, 17-20 (циклы 2, 4 и 6). При безуспешной консервативной терапии показана пересадка аутологичных стволовых клеток.
− Обычно нет необходимости коррекции гиперлипидемии у стероидчувсвительных пациентов, так как она купируется после наступления ремиссии.
Начатую в стационаре патогенетическую терапию необходимо продолжить в амбулаторных и домашних условиях пациента под ежемесячным контролем результатов лабораторных данных (ОАК, ОАМ, Биохимический анализ крови), кроме того:
− При резистентности к проводимой иммуносупрессивной терапии проведение повторной биопсии почки в условиях стационара.
1. Инфекции. У пациентов с нефротическим синдромом могут быть разные инфекции: перитониты, целлюлиты, пневмония.
При наличии varicella zoster однократное введение иммуноглобулина 400мг/кг, внутривенно ацикловир (1500мг/м2/сут) 3 дня или внутрь 80мг/кг/сут 7-10 дней [16].
4. Побочные эффекты кортикостероидов: повышенный аппетит, задержка роста, риск инфекций, гипертензия, деминерализация костей, повышение глюкозы крови, катаракта
• эпоэтин-бета, шприц-тюбики по 2000МЕ.
• альфакальцидол драже 0,25мкг; 0,5мкг.
При почечной эклампсии – снижение АД, диазепам 1мл.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводятся.
• профилактика эклампсии, сердечно-сосудистой недостаточности – пероральный прием антигипертензивных препаратов, лечебная физкультура.