Неполное предлежание хориона что это значит
Предлежание хориона
Диагностирование
Первый скрининг во время беременности, проводимый в 11-14 неделю гестационного срока, включает в себя ультразвуковое исследование. На УЗИ врач измеряет длину эмбриона, изучает его строение, проверяет наличие маркеров хромосомных аномалий. Одним из этапов данного обследования является осмотр хориона. Что это такое хорион при беременности и как влияет на плод?
Самое подходящее время для ультразвукового исследования хориона 13 неделя беременности. На данном сроке отчетливо видны сформировавшиеся ворсины, врач может точно определить положение будущей плаценты — связующего звена между матерью и плодом.
Что такое предлежание хориона
Предлежание хориона что это значит: согласно статистике в 90% случаев хорион визуализируется в физиологическом месте — на дне матки. Но иногда данная структура располагается ниже, что является отклонением и вызывает осложнения. Однако при постановке диагноза «предлежание хориона» будущей матери не стоит сильно переживать, поскольку плацента может изменить свое положение после 1 триместра беременности. Данное явление связано с тем, что со временем матка увеличивается в размерах и тянет вверх оболочку плода.
Симптомы
Обычно неправильное положение плаценты ничем не выдает себя, будущая мать не имеет никаких симптомов. Но иногда при наличии предлежания хориона у женщины могут наблюдаться коричневые выделения на нижнем белье или гигиенической прокладке. В очень редких случаях аномальное расположение плодной оболочки проявляет себя маточным кровотечением. Перечисленные симптомы возникают на фоне раздражителей — занятий фитнессом, во время стресса и т.д.
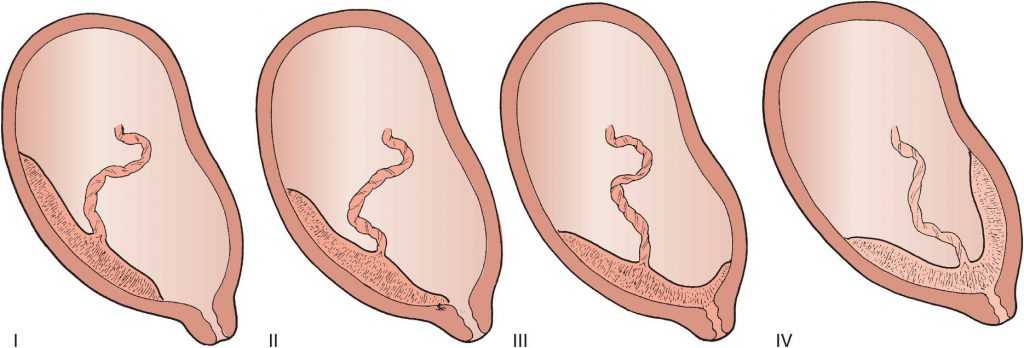
Виды предлежания
Для оценки положения хориона врачи ориентируются на его положение относительно зева матки (место, где матка переходит в шейку). Если он удален от данного анатомического ориентира более чем на 3 сантиметра, то плацента развивается нормально. В иных случаях используют следующую классификацию:
Центральное предлежание хориона полное
Оно характеризуется тем, что плодная оболочка полностью перекрывает внутренний зев матки. Данный вид предлежания является самым неблагоприятным.
Центральное неполное предлежание хориона
Иногда его называют частичным. Такое предлежание характеризуется тем, что хорион касается до двух третей маточного зева. Имеет более хороший прогноз.
Краевое предлежание хориона
Оно является разновидностью предыдущего, но некоторые врачи выделяют его в отдельную категорию. При данном виде патологии плацента развивается, затрагивая менее одной трети маточного зева. Краевое предлежание хориона на 12 неделе является относительно благоприятным вариантом для плода, поскольку в половине случаев оболочка займет физиологическое положение через некоторый промежуток времени.
Низкое предлежание хориона
При данном виде аномального положения плацента формируется вне маточного зева, однако она располагается на расстоянии 3 и менее сантиметров от него. Низкое предлежание является довольно благоприятным диагнозом, в 90% случаев к концу беременности оболочка занимает нормальное место в полости органа.
Некоторые специалисты выделяют переднее и заднее предлежание хориона, когда структура формируется хорион по передней стенке или хорион по задней стенке матки соответственно, но находится на расстоянии более 3 сантиметров от зева. Данные состояния оболочки являются абсолютно нормальными, со временем плацента переместиться на дно органа.
Доступное объяснение о «Предлежании плаценты» врача акушера-гинеколога Дьяковой С.М:
Причины
Далеко не всегда врач может установить причину аномального развития хориона в полости матки у конкретной пациентки. Основной причиной патологии является нарушение структуры стенок органа, из-за чего эмбрион не может прикрепиться в физиологическом месте. Повреждения слизистой оболочки матки являются следствием выскабливаний, абортов, замещением соединительной тканью из-за перенесенной инфекции. Иногда встречаются врожденные аномалии строения органа.
Также к предрасполагающим факторам предлежания хориона относят:
хронические заболевания сердца, печени, почек в стадии декомпенсации;
Последствия
Маточное кровотечение
Самым частым осложнением аномалии является маточное кровотечение. Его вид зависит от вида патологии. При центральном предлежании плаценты кровь может появляться на ранних сроках беременности, начиная с 8 9 недели. При более благоприятных положениях хориона красные выделения наблюдаются позже, иногда они вообще не возникают.
Маточные кровотечения при предлежании хориона провоцируются физическими нагрузками, эмоциональными стрессами и другими раздражителями. Их особенностью является тот факт, что они не сопровождаются другими симптомами — болями в животе, тошнотой, и т.д. Благодаря этому кровотечения из-за аномального расположения плаценты можно отличить от самопроизвольно аборта.
Красные выделения не имеют какой-либо закономерности, они могут появляться в любое время суток, через разные интервалы времени. Иногда они бывают очень скудными в виде «мазни», при центральном положении плаценты женщина может наблюдать обильное алое кровотечение.
Внимание! Предлежание хориона не всегда является признаком тяжелой патологии, во многих случаях с течением времени плацента занимает физиологическое положение в полости матки самостоятельно.
Анемия
Главным негативным последствием кровотечений, помимо дискомфорта, является развитие анемии — сокращения количества гемоглобина и эритроцитов в единице объема крови. Из-за данного осложнения страдает будущая мать, ее беспокоит одышка, головокружение, слабость, спутанность сознания, обмороки. Также анемия сказывается на ребенке, он получает меньшее количество кислорода, что может привести к внутриутробной задержке роста и развития.
Выкидыш
Самым опасным осложнением предлежания плаценты является самопроизвольный аборт. Выкидыш и преждевременные роды происходят за счет повышения маточного тонуса, когда орган начинает самопроизвольно сокращаться. При самопроизвольном аборте женщина замечает красные или коричневые выделения из влагалища, которые сопровождаются схваткообразными болями в нижней части живота.
Неправильное прилежание плода
Аномальная локализация плаценты часто приводит к неправильному предлежанию плода — положению, в котором будущий ребенок оказывается на последних неделях беременности. Данное явление наблюдается у 50-70% беременных женщин с вышеназванным диагнозом. Самыми неблагоприятными вариантами являются поперечное и косое положение малыша, в этом случае необходима операция кесарево сечения. При тазовом предлежании плода тактика родоразрешения зависит от квалификации врача и типа патологии. Хорион по задней стенке что это — это является нормой. Это плотная зона матки с богатым кровоснабжением.
Отслойка плаценты
Плацента, полностью сформированная после 1 триместра беременности, является местом сообщения кровотока матери и плода. При ее патологиях нарушается питание и защита будущего ребенка, что может вызвать отклонения в его развитии, а порой привести к гибели. Что это хорион по передней стенке — обычно волноваться не стоит. Но есть риск осложнений и тщательно наблюдаться у врача необходимо. Иногда у женщин с диагнозом «предлежание плаценты» наблюдается ее отслойка.
Отслойка плаценты обычно связана с отмиранием сосудов, питающих ее. Патология сопровождается кровотечением, болями в животе, ухудшением самочувствия, учащением пульса, бледностью, головокружениями. Если женщина чувствовала шевеления плода до развития осложнения, при отслойке плаценты движения малыша прекращаются или резко учащаются.
Врачи выделяют три степени отслоения плаценты. При первой площадь повреждения органа составляет менее одной третьей, ребенок испытывает кислородное голодание, но его жизнь не находится под серьезной угрозой. Вторая степень характеризуется тем, что плацента отслаивается наполовину, плод оказывается в состоянии сильной гипоксии. При более сильных поражениях наблюдается внутриутробная гибель ребенка от удушья.
При своевременном обращении за медицинской помощью при частичной отслойке плаценты врачам удается продлить беременность. Если же лечебные мероприятия не заканчиваются успехом, а возраст ребенка превышает 22 недели и он жив, специалисты могут провести экстренную операцию кесарева сечения.
Лечение
При предлежании плаценты возможно лишь симптоматическое лечение, на данный момент врачи не могут изменить аномальное положение оболочек плода. Низкое и краевое предлежание хориона на 13 неделе не требует никаких мер, в большинстве случаев орган самостоятельно займет правильное положение.
Если через несколько недель положение плаценты не меняется, но у женщины отсутствуют кровотечения, ей рекомендуется избегать физических и эмоциональных нагрузок, отказаться от интимной близости, спать более 8 часов в сутки, много отдыхать. Также будущая мать должна соблюдать диету, богатую витаминами и микроэлементами, особенно железом. В рацион рекомендуется включать больше свежих овощей и фруктов, постного мяса, рыбы, круп.
При центральном предлежании плаценты, а также при наличии кровотечений, женщине рекомендуется стационарное лечение. Помимо постельного режима и сбалансированной диеты будущей матери назначаются препараты, поддерживающие беременность.
Для профилактики отслойки плаценты используются гестагенные препараты — Дюфастон, Утрожестан. Их терапевтический эффект основан на снижении тонуса матки. Женщине назначаются препараты железа, которые снижают потерю гемоглобина — Феррум-Лек. При развитии кровотечения будущей матери вводятся гемостатики — Этамзилат натрия.
Также будущей матери назначаются поливитаминные комплексы, направленные на улучшение метаболизма. При наличии нарушений в психике, врачи рекомендуют прием седативных препаратов — Валерианы, Пустырника. При стойком кровотечении, которое не поддается медикаментозному лечению ставится вопрос об экстренном родоразрешении.
Что такое хорион видео:
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Что делать при предлежании плаценты (хориона): краевом, центральном, низком, полном?
По праву считается одной из самых грозных акушерских патологий предлежание плаценты, которое и наблюдается в 0,2 – 0,6% случаев от всех беременностей, завершившихся родами. Чем опасно данное осложнение беременности?
В первую очередь, предлежание плаценты опасно кровотечением, интенсивность и длительность которого не сможет предугадать ни один врач. Именно поэтому беременные с такой акушерской патологией принадлежат группе высокого риска и тщательно наблюдаются врачами.
Что означает — предлежание плаценты?
Плацента – это временный орган и появляется только во время вынашивания плода. С помощью плаценты осуществляется связь матери и плода, ребенок получает через ее кровеносные сосуды питательные вещества и осуществляется газообмен. Если беременность протекает нормально, плацента располагается в районе дна матки или в области ее стенок, как правило, по задней стенке, переходя на боковые (в этих местах кровоснабжение мышечного слоя интенсивнее).
О предлежащей плаценте говорят, когда последняя располагается в матке неправильно, в районе нижнего сегмента. По сути, предлежание плаценты – когда она перекрывает внутренний зев, отчасти или полностью и находится ниже предлежащей части малыша, таким образом, перекрывая ему путь для рождения.
Виды предлежания хореона
Известно несколько классификаций описываемой акушерской патологии. Общепринятой считается следующая:
Отдельно стоит выделить низкую плацентацию или низкое предлежание плаценты при беременности.
Низкая плацентация — это локализация плаценты на уровне 5 и менее сантиметров от внутреннего зева в третьем триместре и на уровне 7 и менее сантиметров от внутреннего зева в сроке беременности до 26 недель.
Низкое расположение плаценты является самым благоприятным вариантом, кровотечения во время вынашивания плода и в родах возникают редко, а сама плацента склонна к так называемой миграции, то есть увеличению расстояния между ней и внутренним зевом. Это обусловлено растяжением нижнего сегмента в конце второго и в третьем триместрах и разрастанием плаценты в ту сторону, которая лучше кровоснабжается, то есть к маточному дну.
Кроме того, выделяют предлежащие сосуды. При этом сосуд/сосуды расположены в оболочках, которые находятся в районе внутреннего зева. Данное осложнение представляет угрозу плоду в случае нарушения целостности сосуда.
Провоцирующие факторы
Причины, которые обуславливают предлежание плаценты, могут быть связаны как с состоянием материнского организма, так и с особенностями плодного яйца. Основной причиной развития осложнения являются дистрофические процессы в слизистой оболочки матки. Тогда оплодотворенная яйцеклетка не способна внедриться (имплантироватьс я) в эндометрии дна и/или тела матки, что вынуждает ее спуститься ниже. Предрасполагающи е факторы:
Хронический эндометрит, многочисленные внутриматочные манипуляции (выскабливания и аборты), миоматозные узлы приводят к формированию неполноценной второй фазы эндометрия, в которую он готовится к имплантации оплодотворенной яйцеклетки. Поэтому при формировании хориона она ищет самое благоприятное место, которое хорошо кровоснабжается и оптимально для плацентации.
Также играет роль и выраженность протеолитических свойств зародыша. То есть, если механизм образования ферментов, растворяющих децидуальный слой эндометрия, замедлен, то яйцеклетка не успевает имплантироваться в «нужном» отделе матки (в дне или по задней стенке) и спускается ниже, где и внедряется в слизистую.
Симптоматика предлежания плаценты
Течение беременности, осложненную предлежанием плаценты, условно подразделяют на «немую» и «выраженную» фазы. «Немая» фаза протекает практически бессимптомно. Во время измерения живота высота дна матки больше нормы, что обусловлено высоким расположением предлежащей части ребенка. Сам плод зачастую располагается в матке неправильно, отмечается высокий процент тазовых, косых, поперечных положений, что обусловлено локализацией плаценты в нижней части матки (она «вынуждает» ребенка занять правильное положение и предлежание).
Симптомы при предлежании плаценты объясняются ее неправильной локализацией. Патогномичным признаком данного акушерского осложнения является наружное кровотечение. Кровотечение из матки может возникнуть в любом сроке беременности, но чаще в последние недели вынашивания плода. Это имеет две причины.
Что характерно, кровотечение всегда начинается внезапно, нередко на фоне абсолютного покоя, например, во сне. Когда возникнет кровотечение и насколько интенсивным оно будет, невозможно предугадать.
Безусловно, процент профузных кровотечений при центральном предлежании значительно больше, чем при неполном предлежании, но и это не обязательно. Чем больше гестационный срок, тем больше шансов возникновения кровотечения.
Одной из типичных характеристик кровотечений при предлежании это их повторяемость. То есть каждая беременная должна знать об этом и всегда быть настороже.
Спровоцировать возникновение кровотечения способен любой незначительный фактор:
Другим отличием предлежания плаценты является прогрессирующая анемизация женщины (см. низкий гемоглобин при беременности). Объем теряемой крови почти всегда не соответствует степени анемии, которая значительно выше. Во время повторяющихся кровянистых выделений кровь не успевает регенерировать, ее объем остается низким, что приводит к сниженному артериальному давлению, развитию ДВС-синдрома или гиповолемическог о шока.
Вследствие неправильного расположения плаценты, прогрессирующей анемии и сниженного объема циркулирующей крови развивается фетоплацентарная недостаточность, которая приводит к внутриутробной задержке развития плода и возникновению внутриутробной гипоксии.
Пример из практики: В женской консультации наблюдалась женщина лет 35 — беременность вторая, желанная. На первом же УЗИ в сроке 12 недель у нее выявилось центральное предлежание плаценты. С беременной была проведена разъяснительная беседа, даны соответствующие рекомендации, но мы с коллегой со страхом и ожиданием кровотечения вели наблюдение. Кровотечение за весь период беременности у нее возникло лишь однажды, в сроке 28 – 29 недель, и то, не кровотечение, а незначительные выделения кровянистые. Практически всю беременность женщина находилась на больничном листе, в палату патологии ее госпитализировал и в угрожаемые сроки да в период кровянистых выделений. Женщина благополучно доходила почти до срока и в 36 недель была направлена в родильное отделение, где успешно готовилась к предстоящему плановому кесареву сечению. Но, как это часто бывает, в праздничный день у нее началось кровотечение. Поэтому сразу была созвана операционная бригада. Малыш родился замечательный, даже без признаков гипотрофии (у детей). Послед отделили без проблем, матка хорошо сократилась. Послеоперационны й период тоже протекал гладко. Конечно, все вздохнули с облегчением, что такая огромная ноша свалилась с плеч. Но этот случай скорее нетипичен для центрального предлежания, и женщине, можно сказать, повезло, что все обошлось малой кровью.
Как диагностировать?
Предлежание плаценты является скрытой и опасной патологией. Если у беременной кровотечений еще не было, то заподозрить предлежание можно, но подтвердить диагноз возможно только с использованием дополнительных методов обследования.
Натолкнуть на мысль о предлежащей плаценте помогает тщательно собранный анамнез (в прошлом имелись осложненные роды и/или послеродовый период, многочисленные аборты, заболевания матки и придатков, операции на матке и прочее), течение настоящей беременности (зачастую осложняется угрозой прерывания) и данные наружного акушерского исследования.
При наружном осмотре измеряется высота дна матки, которая больше предполагаемого срока беременности, а также неправильное положение плода или тазовое предлежание. Пальпация предлежащей части не дает четких ощущений, так как скрывается под плацентой.
В случае обращения беременной женщины, которая жалуется на кровотечение, ее госпитализируют в стационар для исключения или подтверждения диагноза подобной патологии, где, если есть возможность, проводят УЗИ, желательно вагинальным датчиком. Осмотр в зеркалах проводится для установления источника кровянистых выделений (из шейки матки или варикозных вен влагалища).
Главное условие, которое необходимо соблюдать при осмотре зеркалами: исследование проводится на фоне развернутой операционной и обязательно подогретыми зеркалами, чтобы в случае усиления кровотечения не медленно приступить к операции.
УЗИ остается самым безопасным и точным методом определения данной патологии. В 98% случаев диагноз подтверждается, ложноположительн ые результаты наблюдаются при чрезмерно наполненном мочевом пузыре, поэтому при исследовании УЗ-датчиком мочевой пузырь должен быть умеренно наполненным.
Ультразвуковое исследование позволяет не только установить предлежание хореона, но определить ее разновидность, а также площадь плаценты. Сроки проведения УЗИ во время всего периода вынашивания плода несколько отличаются от сроков при нормальной беременности и соответствуют 16, 24 – 26 и 34 – 36 неделям.
Как ведут и родоразрешают беременных
При подтвержденном предлежании плаценты лечение зависит от многих обстоятельств. В первую очередь учитывается срок беременности, когда возникло кровотечение, его интенсивность, объем кровопотери, общее состояние беременной и готовность родовых путей.
Если предлежание хориона было установлено в первые 16 недель, кровянистые выделения отсутствуют и не страдает общее состояние женщины, то ее ведут амбулаторно, предварительно объяснив риски и дав необходимые рекомендации (половой покой, ограничение физических нагрузок, запрет приема ванн, посещения бань и саун).
По достижению 24 недель беременную госпитализируют в стационар, где проводится профилактическая терапия. Также госпитализации подлежат все женщины с кровотечением независимо от его интенсивности и срока беременности. Лечение описываемой акушерской патологии включает:
Лечебно-охраните льный режим включает:
Токолитическая терапия проводится не только в случае имеющейся угрозы прерывания беременности или угрожающих преждевременных родов, но и с целью профилактики, показаны:
Если возникло кровотечение, интенсивность которого угрожает жизни женщины, независимо от срока гестации и состояния плода (мертвый или нежизнеспособный ) проводится абдоминальное родоразрешение.
Что делать и как родоразрешать при предлежании хориона? этот вопрос врачи ставят по достижению срока 37 – 38 недель. Если имеется боковое или краевое предлежание и отсутствует кровотечение, то в данном случае тактика выжидательная (начало самостоятельных родов). При раскрытии шейки матки на 3 сантиметра производится амниотомия с профилактической целью.
При возникновении кровотечения до начала регулярных схваток и наличии мягкой и растяжимой шейки матки так же производится амниотомия. При этом головка малыша опускается и прижимается ко входу в малый таз, и, соответственно, прижимает отслоившиеся дольки плаценты, что вызывает остановку кровотечения. Если амниотомия не произвела эффекта женщину родоразрешают абдоминальным путем.
Кесарево сечение планово проводится тем беременным, у которых диагностировано полное предлежание, или при наличии неполного предлежания и сопутствующей патологии (неправильное положение плода, предлежит тазовый конец, возраст, рубец на матке, другое). Причем, техника операции зависит от того, на какой стенке расположена плацента. Если плацента локализуются по передней стенке, проводится корпоральное кесарево сечение.
Осложнения
Данная акушерская патология очень часто осложняется угрозой прерывания, внутриутробной гипоксией, задержкой развития плода. Кроме того, зачастую предлежанию плаценты сопутствует ее истинное приращение. В третьем периоде родов и раннем послеродовом периоде высок риск кровотечений.
Пример из практики: В акушерское отделение поступила повторнородящая женщина с жалобами на кровотечение в течение трех часов из родовых путей. Диагноз при поступлении: Беременность 32 недели. Краевое предлежание плаценты. Внутриутробная задержка развития плода 2 степени (по УЗИ). Маточное кровотечение. Схватки у женщины отсутствовали, сердцебиение плода глухое, неритмичное. Мы с коллегой сразу же вызвали сан. авиацию, так как непонятно еще, чем дело может кончиться кроме обязательного кесарева сечения. Во время операции был извлечен живой недоношенный ребенок. Попытки удалить послед не увенчались успехом (истинное приращение плаценты). Объем операции был расширен до экстирпации матки (удаляется матка вместе с шейкой). Женщина переведена в палату интенсивной терапии, где она находилась сутки. Ребенок умер в первые же сутки (недоношенность плюс внутриутробная задержка развития плода). Женщина осталась без матки и ребенка. Вот такая печальная история, но, слава Богу, хоть мать спасли.