Невынашивание беременности чем лечить
Невынашивание беременности на ранних и поздних сроках — причины, диагностика и лечение
Невынашивание беременности обычно проявляется вагинальным кровотечением и болями в животе. Выделения из влагалища могут напоминать сгустки крови. Во многих ситуациях кровотечение постепенно прекращается. Время, которое может потребоваться на это, может отличаться в разных случаях. Обычно это занимает несколько дней, но может продолжаться 2 недели и более. У большинства женщин кровотечение является обильным, с присутствием сгустков, напоминающих обильные месячные. Однако в некоторых ситуациях может наблюдаться интенсивное кровотечение.
С другой стороны, ряд случаев невынашивания не сопровождается развитием симптомов. Плод прекращает развиваться и погибает, но остается в матке. Это так называемая неразвивающаяся беременность. При этом может отсутствовать боль или кровотечение. Также иногда исчезает токсикоз и болезненность желез. В ряде ситуациий это тип невынашивания диагностируются только при следующем плановом УЗИ.
У некоторых женщин симптомы невынашивания характеризуются крайне малым кровотечением и отсутствием болевых ощущений или их слабой выраженностью. Затем беременность начинает протекать нормально. Это так называемый угрожающий выкидыш. При угрожающем выкидыше обычно рекомендуется покой и ограничение физической активности до минимизации болевых ощущений и прекращения кровотечения.
Обычно при самопроизвольном аборте боли локализуются внизу живота и носят спазматический характер. Острая и сильная боль, локализующаяся на одной стороне живота, зачастую свидетельствует о внематочной беременности. В таком случае кровяные выделения крайне незначительны или кровь имеет почти черный цвет. В случае подозрения на внематочную беременность необходимо срочное обращение к специалисту, так как это состояние зачастую представляет угрозу для жизни. Незначительные кратковременные кровяные выделения являются вариантом нормы. К врачу следует обратиться сразу же при любом количестве выделений, их количество не всегда отражает истинную картину, а если прокладки не хватает на час — вызывать скорую.
Некоторые ранние выкидыши диагностируются лишь в ходе плановой проверки состояния беременной женщины. При этом ультразвуковое обследование не обнаруживает плода в матке. Иногда уровень прогестерона падает настолько, что пропадает тошнота и болезненность молочных желез. Следует помнить, что примерно после 12–13 недель эти симптомы беременности зачастую становятся менее выраженными или вовсе исчезают, что является вариантом нормы.
Поздний выкидыш наиболее тяжело переносится, так как сопровождается тяжелым кровотечением, а порой и разрывом плодного пузыря. Также в ряде ситуаций отмечаются интенсивные схваткообразные боли, которые требуют принятия болеутоляющих, предписанных врачом. Однако невынашивание по причине слабой шейки матки порой является безболезненным.
Диагностика
В случае развития симптомов, характерных для невынашивания, следует обратиться к специалисту. Врач произведет оценку симптомов кровотечения и, возможно, назначит анализ уровня хорионического гонадотропина, проверит состояние шейки матки, направит на УЗИ и проанализирует сердцебиение плода. Результаты этих тестов помогут специалисту определить, произошел ли самопроизвольный аборт.
Последствия невынашивания беременности
Если началось расширение шейки, то доктор может поставить диагноз несостоятельности шейки матки и наложить швы (серкляж) для предотвращения позднего выкидыша. В случае, когда выкидыш все же произошел, есть вероятность, что он был полным, то есть произошло отторжение не только плода, но и плаценты и верхнего слоя эндометрия. Полное выведение этих тканей может занять до 2 недель. Если же этого не происходит, то требуется опорожнение матки, чтобы организм мог нормализовать менструальный цикл. Поэтому в некоторых случаях неполного выкидыша могут быть назначены медицинские препараты или хирургическая операция (кюретаж), чтобы помочь телу очистить полость матки. Также в ближайшее время после самопроизвольного аборта требуется соблюдение дополнительных мер предосторожности для избежания развития инфекции.
В редких случаях возможна постановка неправильного диагноза при невынашивании. Порой наблюдается кровотечение, не фиксируется сердцебиение плода, а сам плод при этом может развиваться. Важно понимать, что это возможно только в ранние сроки, и если сердцебиения при данной беременности еще не было видно ранее. Однако при прекращении кровотечения и возобновлении симптомов беременности повторное УЗИ может уточнить ситуацию.
Посещение врача при невынашивании
Необходимо незамедлительно уведомлять лечащего врача о любых фактах кровотечения. Требуется поставить диагноз, так как выкидыш не является единственной причиной вагинального кровотечения при беременности. При интенсивном кровотечении и сильной боли внизу живота надлежит немедленно обратиться за скорой помощью. Оперативное проведение УЗИ поможет определить, что именно вызывает кровотечение:
Если УЗИ не позволяет установить, насколько жизнеспособным является плод, то может потребоваться проведение повторного обследования спустя 1 или 2 недели.
Лечение
После того, как установлена причина кровотечения, врач назначает соответствующее лечение.
Консервативная терапия
Ряд женщин предпочитает «позволить природе следовать своим курсом». В большинстве случаев отторгаемые ткани выходят естественным образом, и кровотечение прекращается спустя несколько дней. Для этого может потребоваться до 14 дней. Однако такой подход не используется, если самопроизвольные аборты наблюдались ранее, присутствует нарушение свертываемости крови, или есть подозрение на наличие инфекции. Если кровотечение не прекращается или усиливается, то женщине может быть предложена альтернативная форма лечения.
В случае, когда кровотечение и болевые ощущения стихают, следует произвести тест на беременность по прошествии 3 недель. Если тест покажет наличие беременности, то необходимо посетить доктора для дальнейшей оценки ситуации.
Медикаментозное лечение
Зачастую женщине предлагается медикаментозное лечение выкидыша. Это может быть пероральное средство или препарат, вводимый во влагалище. Данные препараты будут способствовать полной очистке матки и по своему действию сходны с хирургической операцией.
Для медикаментозного лечения обычно не требуется госпитализация. Кровотечение может продолжаться вплоть до трех недель после применения лечения препаратами. Однако остаточное кровотечение не должно быть слишком интенсивным. Если же кровотечение не прекращается даже спустя несколько дней, то может быть предложена операция.
Многие женщины предпочитают эту форму лечения, ведь при этом не требуется госпитализация и операция. Спустя 3 недели после этих процедур необходимо провести тест на беременность. Если он будет положительным, то следует посетить доктора.
Вакуумная аспирация
Эта хирургическая процедура применяется в случае, если не сработали вышеописанные подходы к лечению. Данная процедура производится для полного очищения матки. Это достигается путем открытия шейки матки и введения узкой аспирационной трубки с последующим отсасыванием тканей, связанных с невыношенной беременностью. В целом процедура занимает около 10 минут. Порой она может проводиться и без общей анестезии. У некоторых женщин после данных манипуляций может развиться инфекция. Если поднимается температура, влагалищные выделения приобретают неприятный запах и появляются боли в животе, необходимо оперативно обратиться к доктору.
Профилактика
К сожалению, не всегда выкидыш можно предотвратить. К исключениям относятся случаи, когда доктор обнаруживает у женщины определенные заболевания, обуславливающие самопроизвольный аборт (например, сбой в работе щитовидной железы или нарушение свертываемости крови). Если конкретных причин невынашивания не обнаруживается, то доктор обычно ограничивается стандартными рекомендациями по профилактике выкидыша:
После самопроизвольного аборта, перед тем как планировать беременность доктор может порекомендовать провести следующие обследования:
В зависимости от здоровья женщины специалист может порекомендовать выждать определенное время, прежде чем пытаться забеременеть снова. На протяжении новой беременности может потребоваться регулярное проведение комплекса анализов для обеспечения контроля ее нормального течения.
Если беременность является первой, то приоритетным для профилактики невынашивания является улучшение общего состояния здоровья будущей матери перед зачатием. В ходе беременности требуется исключить употребление алкоголя и табачных изделий, а также минимизировать потребление кофеинсодержащих продуктов. Специальные витамины для планирующих беременность помогают улучшить рацион будущей матери, а легкие физические нагрузки, согласованные с доктором, могут способствовать жизнеспособности плода.
Заблуждения относительно невынашивания
Зачастую распространены заблуждения, что выкидыш может быть вызван физическими нагрузками, запорами, стрессом, сексом, употреблением острой пищи и так далее. Обычно все эти факторы при нормальном протекании беременности не могут спровоцировать самопроизвольный аборт. Напротив, врачи часто рекомендуют пациенткам небольшие физические нагрузки, плавание и специализированную йогу для нормального протекания беременности. Тем не менее, важно согласовывать с врачом уровень физических нагрузок и особенности образа жизни и быта при беременности.
Психологическая поддержка после выкидыша
После выкидыша женщина часто проходит через психологические испытания. Особенно тяжело при привычном невынашивании беременности. Зачастую развивается чувство ложной вины, которое не оправдано в подавляющем большинстве случаев, и от него необходимо избавиться. Порою сохранение беременности попросту невозможно, и женщине не надо винить себя в этом. Порой для улучшения психологического состояния женщины можно прибегнуть к помощи психолога и к групповой терапии. Обычно в такой ситуации очень важна помощь и поддержка близких людей и родственников, особенно супруга.
Оглавление
Невынашивание беременности – патологическое состояние, которое заключается в прерывании (самопроизвольном) беременности на сроке до 37 недель. Если после первого выкидыша не проводилось соответствующее лечение, риск повторного возрастает. Именно поэтому важно своевременно обращаться к врачу. Это сократит риски повторного невынашивания, позволит устранить имеющиеся патологии и забеременеть.
Следует понимать, что нет ничего стыдного в диагнозе «невынашивание беременности», лечение должно проводиться своевременно и профессионалами!
Невынашивание беременности – проблема, которая сегодня коснулась огромного количества женщин во всем мире. Она отрицательно сказывается на рождаемости и имеет важное с точки зрения социально-экономического развития значение. Невынашивание беременности, причины которого изучаются постоянно, в зависимости от срока возникновения может классифицироваться как самопроизвольный аборт (ранний: до 12 недель, поздний: до 22 недели) или преждевременные роды (ранние: с 22 по 28 неделю, поздние: с 28 по 37 неделю).
Причины
Невынашивание беременности, причины и лечение которого исследуются специалистами, является сложной патологией.
Обычно ее провоцируют патологические состояния организма женщины, иммунологические нарушения в системе «мать-плацента-плод», хромосомные и генные нарушения, социально-биологические (физиологические, химические и иные факторы).
К причинам патологического состояния относят:
Зачастую специалистами диагностируется не одна, а сразу несколько причин невынашивания.
Невынашивание беременности на ранних сроках
Прерывание беременности на ранних сроках обычно возникает вследствие патологий эндокринной системы, генетических факторов или воспалительных процессов. Выкидыши во втором триместре случаются достаточно редко. Если патология возникает, то обычно под действием таких факторов, как нарушения процессов свертываемости крови.
Спровоцировать прерывание беременности на ранних сроках могут и такие причины, как:
Важно! Угроза выкидыша существует постоянно, не только на ранних сроках. Именно поэтому следует регулярно обследоваться в женской консультации или у врача в крупной клинике. Только своевременная диагностика позволит избежать патологического состояния и предотвратить выкидыш на ранних или поздних сроках. При любых непривычных ощущениях или признаках следует обращаться к врачу! Так вы сможете сохранить беременность и выносить здорового ребенка даже при наличии предрасположенности к прерыванию.
Привычное невынашивание беременности
Диагноз «привычное невынашивание» ставится, если прерывание произошло более 2-3 раз подряд. Женщина нуждается не только в наблюдении врача, но и тщательном обследовании. Вся терапия проводится на основе факторов и причин невынашивания. При необходимости пациентка наблюдается не только у гинеколога, но и эндокринолога, генетика, других специалистов. Особое внимание уделяется выяснению основных и дополнительных причин, спровоцировавших выкидыш.
Угроза невынашивания беременности
Невынашивание беременности – патологическое состояние, которое может возникнуть сегодня практически у каждой женщины.
Это обусловлено тем, что провоцируется оно такими факторами, как:
Причиной прерывания беременности (особенно на ранних сроках) в некоторых случаях становится даже обычная вирусная инфекция.
Диагностика патологии
Диагностика патологии проводится при наличии клинических признаков невынашивания (постоянных выкидышей, остановок развития плода, мертворождениях) и симптомов угрозы прерывания беременности, к которым относят кровянистые выделения из половых путей и тянущие боли внизу живота на любом из сроков беременности.
Для диагностики патологии проводятся:
Общий осмотр пациентки
Врач выполняет его комплексно, обращая внимание на:
О повышенных рисках невынашивания могут свидетельствовать и такие признаки, как:
Гинекологическое обследование
Во время гинекологического осмотра специалист может зафиксировать наличие кондилом и других образований, а также опухолевых процессов, определить размеры яичников, обнаружить воспаления и пороки развития внутренних органов.
Специальные обследования
Диагностика проводится в два этапа. На первом оценивается общее состояние репродуктивной системы пары, на втором – уточняются причины патологического состояния (если оно выявлено).
Гормональные исследования
При диагностике определяются причины гормонального дисбаланса в организме. Благодаря такому исследованию врачам удается быстро подобрать необходимые средства терапии.
Анализы направлены на изучение таких гормонов, как:
Полный комплекс исследований озвучивает специалист.
Иммунологическое тестирование
При такой диагностике определяются показатели иммуноглобулинов, гормона роста, гормонов щитовидной железы и другие параметры, определяющие способность организма женщины к вынашиванию ребенка.
Бактериологические исследования
Такая диагностика заключается в исследовании:
Специалисты определяют не только возбудителей инфекцией, но и наличие антител к ним.
Генетические исследования
Диагностика проводится при:
Генетик обязательно изучает родословную пары, получает сведения, которые позволяют понять закономерность или случайность факторов невынашивания.
Важно! Диагностику при подозрениях на патологию проходит не только женщина, но и мужчина.
Какие анализы и обследования необходимы?
Женщины при подозрениях на невынашивание беременности и для постановки точного диагноза сдают следующие анализы:
Также проводится УЗИ малого таза с определением овуляции.
Важно! Только комплексное обследование позволяет выяснить все основные и сопутствующие причины невынашивания, после него можно разработать индивидуальный план терапии даже при сочетании ряда факторов, провоцирующих выкидыши.
Обследование: особенности проведения
При такой патологии, как невынашивание беременности, анализы сдаются пациенткой и ее партнером постоянно.
При первом посещении беременной гинеколога и постановке на учет проводятся:
При диагностировании тромбофолии (нарушениях свертываемости крови) выявляются причины патологии. Сразу же после этого проводится необходимая терапия. Обязательно исследуется показатель ТБГ (маркера плацентарной недостаточности). Если показатель снижен в первом триместре, врач может судить о наличии риска выкидыша.
На 15-20 неделях беременности проводятся:
На 24 неделе беременности выполняются:
На 32 неделе оцениваются:
При необходимости проводится госпитализация женщины. Она направлена на профилактику невынашивания и лечение в случае обнаружения патологических процессов.
Этапы подготовки к беременности при невынашивании и лечение
Подготовка к беременности при диагнозе «невынашивание» всегда проводится по индивидуальной схеме, которая разрабатывается в соответствии с состоянием пациентки и результатами проведенной диагностики.
Подготовка может включать:
Обычно на подготовку к беременности уходит как минимум 2-3 месяца.
Обязательной становится и психологическая поддержка женщины.
Подготовка невозможна и без поддержки близких. Ни в коем случае не стоит отмахиваться от проблем женщины, которая не может выносить ребенка. Следует уделять время ее проблеме, разговаривать с ней, настраивать на положительный исход предстоящей беременности. Не стоит забывать о том, что одной из причин патологического состояния становятся стрессы.
Лечение невынашивания во многом зависит от тех причин, которые спровоцировали трудности.
Пациенткам могут назначаться:
Лечение возможно при плацентарной недостаточности, преждевременном излитии околоплодных вод, воспалительных и иных негативных и агрессивных процессах.
В некоторых случаях проводится и лечение партнера.
Сегодня особое внимание уделяется и профилактике патологического состояния.
Профилактика при таком состоянии, как невынашивание беременности, позволяет сократить осложнения (риски их возникновения) в несколько раз.
При грамотном подходе удается:
Безусловно, при таком состоянии, как невынашивание беременности, реабилитация после выкидыша должна проводиться только под контролем опытных специалистов. Проходить восстановление женщина может как в стационаре, так и в домашних условиях. Решение о госпитализации принимается пациенткой совместно с врачом.
Обязательно учитываются такие факторы, как:
Преимущества лечения в клиниках МЕДСИ
Записывайтесь на прием Мы поможем вам стать счастливыми родителями!
Что делать при невынашивании беременности. Причины и обследование. Случаи из практики.
Каждая третья женщина в мире сталкивается со спонтанным прерыванием желанной беременности. Увы, далеко не всегда это бывает единичный случай. Врачи Центра иммунологии и репродукции обладают значительным опытом в вопросе ведения беременностей высокого риска.
Каждая ситуация достаточно уникальна, и требует персонализированного подхода, поэтому в этой статье мы постараемся рассказать и направить пациенток, которые хотят найти решение, в нужном направлении. Подробно опишем, что необходимо проверить и какое обследование необходимо пройти, в случаях неоднократного спонтанного прерывания.
Основная миссия Центра иммунологии и репродукции, помочь пациенткам выносить и родить здорового ребенка.
Мы приведем несколько показательных примеров из нашей практики.
Введение в терминологию. Что такое невынашивание беременности
Самопроизвольные выкидыши в свою очередь бывают:
Спорадические (то есть случайные) выкидыши встречаются в популяции достаточно часто – у 1 из 10 женщин, в 50-70% случаев связаны с различными хромосомными аномалиями эмбриона, возникшими в результате нарушений процессов образования половых клеток (яйцеклеток и/или сперматозоидов). Среди этих женщин только у 15% выкидыши повторяются.
«Хромосомные причины замершей беременности»
По определению ВОЗ привычным выкидышем считается наличие в анамнезе трех и более самопроизвольных прерываний беременности в сроке до 22 недель. Тем не менее, если у женщины имеются 2 самопроизвольных прерывания беременности, риск повторной неудачи возрастает, поэтому парам с такой проблемой рекомендуется более углубленное обследование до наступления следующей беременности. Такое обследование можно пройти в ЦИР.
Причины прерывания беременности
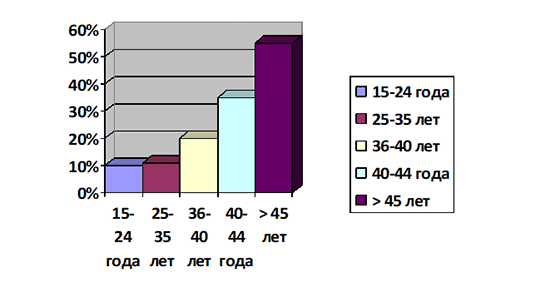
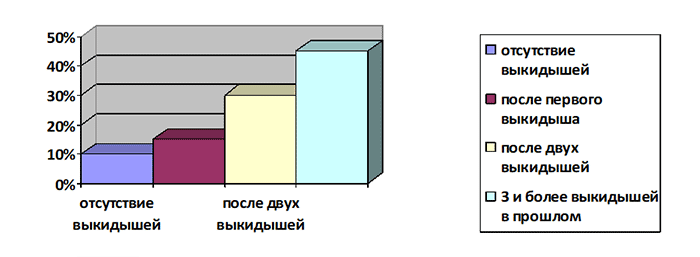
Вероятность повторной потери беременности зависит от большого количества факторов, но основную роль играют возраст женщины, а также количество выкидышей, произошедших ранее. Так, риски самопроизвольного прерывания беременности в случае, когда у женщины уже был один выкидыш, практически не отличаются от риска невынашивания у тех женщин, у которых выкидышей раньше не наблюдалось и составляют около 10-15%. В том случае, если у женщины уже было 2 и более выкидыша, риски прерывания третьей беременности возрастают вдвое и составляют порядка 30%.
Причины привычного невынашивания беременности могут быть различными.
Генетические причины
Структурные изменения хромосом
При привычном невынашивании беременности часто встречаются изменения структуры хросомом у родителей. Такие проблемы выявляются с помощью анализа на кариотип. При наличии структурных изменений показана консультация генетика.
В анализе кариотип (без аберраций) выявляются так называемые регулярные изменения, то есть присутствующие во всех или в большинстве клеток организма. Они передаются от родителей, возникают в момент зачатия или в первые дни после зачатия. Они являются особенностью кариотипа и определяют развитие организма в течение жизни.
В результате кариотипа без аберраций может быть указано: 46, ХХ (нормальный женский кариотип), 46, ХY (нормальный мужской кариотип), 45, ХО (синдром Шерешевского-Тернера), 45, XX, der (13; 14)(q10; q10) (робертсоновская транслокация) и др.
Примеры встречающихся отклонений в кариотипе эмбриона
| Трисомии | ||
| Синдром Дауна | 47 ХХ +21 или 47 ХY +21 | трисомия по 21ой хромосоме |
| Синдром Эдвардса | 47 ХХ +18 или 47 ХY +18 | трисомия по 18ой хромосоме |
| Синдром Патау | 47 ХХ +13 или 47 ХY +13 | трисомия по 13ой хромосоме |
| Моносомии | ||
| Синдром Шершевского-Тернера | 45 XO | Моносомия по Х-хромосоме |
| Полиплоидии | ||
| Триплоидия | 69 XXX, 69 XYY, 69 XXY | |
| Тетраплоидия | 92 XXYY и др. | |
Для того, чтобы исключить генетический фактор невынашивания беременности мы рекомендуем проведение кариотипирования без аберраций обоих супругов.
Вероятность рождения здорового ребенка в парах, где у одного из супругов имеется патологический кариотип, существует, но ниже, чем у супружеских пар, где у обоих родителей нормальные кариотипы: 46, ХХ (нормальный женский кариотип) и 46, ХY (нормальный мужской кариотип). Таким парам также необходима консультация клинического генетика для оценки степени риска рождения ребенка с патологией.
Когда нужна консультация генетика
Допустим, у женщины кусок одной 18-ой хромосомы перекинулся на кусок другой 20-ой хромосомы, здоровый ребенок будет тогда, когда либо вот эта измененная 18-ая или измененная 20-ая хромосома в этом участке, который захватывает транслокация, не будет вступать в кроссинговер.
То есть вы получите 18-ую и 20-ую хромосомы, условно говоря, являющимися копиями этих двух ваши хромосом. Вы можете передать ребенку сбалансированную транслокацию, и тогда это будет абсолютно здоровый ребенок со сбалансированной транслокацией. И беременность будет протекать абсолютно хорошо.
Либо же, если вы получите 18-ую и 20-ую хромосомы, которые не вступят в кроссинговер, тогда ваш ребенок будет абсолютно здоров, у него будет 18-ая хромосома без транслокации, полученная от матери, и 20-ая хромосома, тоже полученная от матери.
Поэтому здесь очень тяжело говорить о каких-то факторах риска. Я не сторонник широкого применение предимплантационной генетической диагностики, но в данном случае, если пойти по пути ЭКО и получить определенное количество зародышей, то при проведении секвенирования генов нового поколения мы можем не увидеть транслокации, но мы увидим четко, что хромосомный материал у ребенка полностью сбалансирован.
То есть отобрать те эмбрионы, у которых будет сбалансированный хромосомный материал. Среди этих эмбриончиков могут быть эмбрионы либо с полностью сбалансированной транслокацией, либо без транслокации. Это может помочь выбрать абсолютно нормального хромосомно- и геносбалансированного ребенка.
То есть вот возможен такой вариант. Безусловно, если есть такая хромосомная транслокация, то здесь шансы повторения ситуации несбалансированных проблем у ребенка достаточно велики. Сказать какие шансы, вот так сходу я не могу, потому что это нужно смотреть по специальным таблицам. И генетики это обычно смотрят достаточно хорошо.
Повреждение генетического материала
Кроме того, существует множество внешних факторов, влияющих на процессы образования половых клеток, таких как ионизирующее излучение, лекарственные препараты (цитостатики, противоопухолевые препараты, антиметаболиты, некоторые антибактериальные препараты, тяжелые металлы). При воздействии этих мутагенных факторов на организм человека, могут нарушаться процессы образования яйцеклеток и сперматозоидов, что в свою очередь может приводить к образованию эмбрионов с различными хромосомными нарушениями. Для исключения этого фактора в нашем центре проводится кариотипирование с аберрациями когда анализируется 100 клеток, а не 10-15, как при обычном кариотипировании.
Позволяет выявлять нерегулярные изменения (нерегулярные аберрации), которые присутствуют не во всех клетках, а лишь в части и связанных с воздействием на клетки вредных факторов в течение жизни.
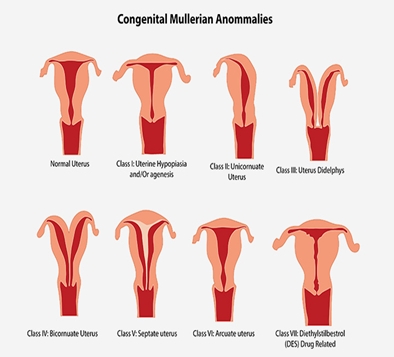
Анатомические факторы
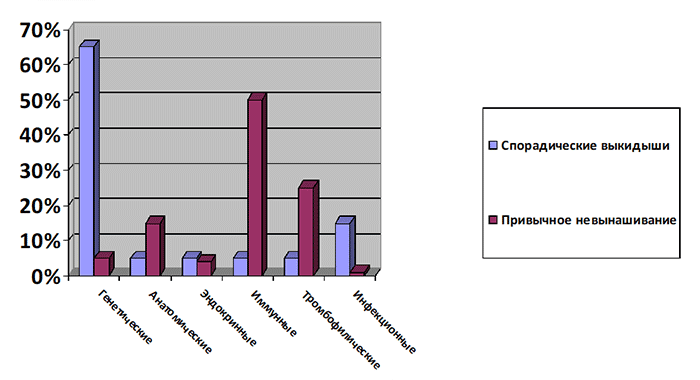
Доля анатомических факторов составляет порядка 10-15% в структуре привычного невынашивания беременности.
К анатомическим факторам относятся:
Аномалии строения матки, как и ИЦН, чаще всего приводят к прерыванию беременности во втором-третьем триместрах. В редких случаях потеря беременности может происходить в первом триместре по причине имплантации бластоцисты в области внутриматочной перегородки или узла субмукозной миомы матки.
Для исключения анатомических причин невынашивания беременности на начальном этапе обследования необходимо проведение ультразвукового исследования органов малого таза и органов мочевыводящих путей, по показаниям могут быть рекомендованы соногистерографии, МРТ органов малого таза, диагностическая лапароскопия с гистероскопией.
Метод визуализации на основе использования высокочастотных звуковых (ультразвуковых) волн для получения изображения органов малого таза (мочевого пузыря, почек, мочеточников, матки, придатков, сосудистых структур и лимфоузлов).
Также: соногистеросальпингография, эхогистеросальпингография.
Метод ультразвукового исследования проходимости маточных труб и строения полости матки.
Высокоинформативный нелучевой метод диагностики, позволяющий с использованием магнитного поля высокой напряженности получить послойные изображения органов мочеполовой системы (мочевого пузыря, матки, придатков).
МРТ органов малого таза может проводиться с внутривенным контрастированием и без.
Малоинвазивное хирургическое вмешательство, позволяющее оценить строение органов брюшной полости и малого таза при помощи эндоскопического видеооборудования, введенного через проколы на передней брюшной стенке.
Малоинвазивное хирургическое вмешательство, позволяющее оценить строение полости матки при помощи видеооборудования, введенного в полость через цервикальный канал (канал шейки матки).
Женщинам с врожденными или приобретенными анатомическими дефектами в части случаев требуется хирургическая коррекция. Наиболее часто она показана женщинам с внутриматочной перегородкой и привычным невынашиванием беременности.
Эндокринные факторы
Доля эндокринных факторов составляет до 20% в структуре привычного невынашивания беременности.
Одной из частых патологий является хронический аутоиммунный тиреоидит, при котором в организме человека образуются антитела, направленные против компонентов щитовидной железы (в первую очередь это антитела к тиреопероксидазе и тиреоглобулину).
В исходе хронического аутоиммунного тиреоидита, как правило, развивается гипотиреоз (заболевание, при котором щитовидная железа вырабатывает недостаточное количество гормонов). Наличие у женщины некомпенсированного гипотиреоза зачастую приводит к ранним репродуктивным потерям, в то время как при полной компенсации состояния риски прерывания беременности не превышают общепопуляционные.
Диагностика данной патологии проводится посредством ультразвукового исследования щитовидной железы, при котором будут выявлены характерные изменения в тканях органа, а также при оценке уровней основных гормонов и аутоантител.
Для оценки щитовидной работы железы проводится определение уровня тиреотропного гормона (ТТГ) участвующего в регуляции функции щитовидной железы, и тиреоидных (тироксин Т4 и трийодтиронин Т3) гормонов, синтезируемых непосредственно щитовидной железой. Для исключения хронического аутоиммунного тиреоидита (ХАИТ) также проводится оценка титра антител к пиреоксидазе (АТ-ТПО) и тиреоглобулину (АТ-ТГ), повышение которых характерно для данной патологии.
Более редкими причинами репродуктивных потерь следует считать декомпенсированный сахарный диабет, недостаточность лютеиновой фазы (НЛФ), синдром поликистозных яичников (СПКЯ), гиперпролактинемию.
В случае сахарного диабета, коррекция медикаментозной терапии проводится под контролем врача-эндокринолога.
Для диагностики остальных патологий проводится полное гормональное обследование женщины в течение одного менструального цикла.
На 3 день менструального цикла пациентке проводится анализ уровней фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), пролактина, эстрадиола, антимюллеровского гормона (АМГ) и ингибина В.
На 7-9 дни цикла проводится исследование уровней андрогенов крови и по показаниям исследование липидного обмена, а также диагностика инсулинорезистентности. Скорость роста доминантного фолликула определяется при помощи фолликулометрии. Оценить работу желтого тела можно посредством исследования уровня прогестерона и эстрадиола в середине (на 6-8 дни после овуляции) лютеиновой фазы менструального цикла (у женщин с регулярным менструальным циклом на 20-22 дни менструального цикла).
Совокупность биохимических процессов, происходящих в организме человека, включающие всасывание, расщепление и синтез липидов (жиров).
Совокупность обследований, включающих в себя оценку уровня тощаковой глюкозы венозной плазмы, гликированного гемоглобина, проведение глюкозотолерантного теста с оценкой уровня глюкозы и инсулина в трех точках, вычисление индексов инсулинорезистентности, таких как HOMA и MATSUDA, а также другие исследования.
Ультразвуковой мониторинг процессов созревания фолликулов в течение менструального цикла.
Период с момента овуляции до начала менструации.
Коррекция эндокринных причин привычного невынашивания беременности должна проводиться еще на этапе планирования беременности в зависимости от конкретного заболевания.
Иммунологические факторы
Могут быть следствием аутоиммунных или аллоиммунных нарушений.
Аутоиммунные нарушения
К аутоиммунным нарушениям относится большое количество заболеваний, для которых характерно появление антител, направленных против различных тканей и органов. Одной из таких патологий является антифосфолипидный синдром (АФС).
АФС встречается приблизительно у трети пациенток с привычным невынашиванием беременности.
Синдром обусловлен выработкой антител против собственных тканей.
АФС может быть первичным, так и вторичным, то есть возникать в результате различных аутоиммунных, инфекционных, онкологических заболеваний, приема лекарственных препаратов.
Для исключения данного состояния проводится исследование наличия антифосфолипидных антител в крови женщины, волчаночного антикоагулянта, иммуноблота антинуклеарных антител.
Также: антитела к фосфолипидам, АФА.
Антитела классов IgG, IgM, IgA, действие которых направлено против основных компонентов клеточных мембран – фосфолипидов.
Антифосфолипидные антитела класса IgG, препятствующие связыванию витамин-К-зависимых факторов свертывания с отрицательно заряженными фосфолипидами. Волчаночный антикоагулянт подавляет реакцию превращения протромбина в тромбин, увеличивая общее время свертывания крови. ВА является важнейшим скрининговым и подтверждающим тестом в диагностике антифосфолипидного синдрома (АФС).
Метод выявления специфических белков в образце.
Является более чувствительным и специфичным методом в сравнении с иммуноферментным анализом (ИФА).
Во время беременности таким женщинам проводится обязательный гемостазиологический контроль, а также назначается медикаментозная поддержка с целью подавления активности аутоиммунного процесса.
Наиболее часто это низкодозированный аспирин, гепарины и гидроксихлорохин. По заключению ревматолога некоторым женщинам может быть рекомендован преднизолон, метилпреднизолон и другие глюкокортикостероиды (ГКС).
В данном случае крайне важно определять истинные показания к приему данного препарата, сопоставляя потенциальные риски и пользу для матери и плода. Без показаний данные препараты не рекомендуется к приему во время беременности.
В некоторых клиниках пациенткам с АФС рекомендуются процедуры плазмафереза с целью удаления из плазмы крови циркулирующих антифосфолипидных антител, однако, во время беременности эти процедуры могут быть небезопасными за счёт того, что происходит удаления из крови необходимых гормонов и других биологически активных веществ.
Среди аутоиммунных патологий, ассоциированных с привычным невынашиванием беременности, в настоящий момент большое значение уделяется целиакии и воспалительным заболеваниям кишечника (BMI), к которым относится болезнь Крона. Диагностика включает в себя исследование специфичных для этих заболеваний антител.
Антитела к тканевой трансглютаминазе и эндомизию (IgG и IgA), общего IgA, а также антител классов IgG и IgA к пекарским дрожжам (Saccharomyces cerevisiae), характерных для болезни Крона.
Аллоиммунные нарушения
К аллоиммунным нарушениям относятся:
Считается, что совпадение супругов по генам HLA 2 класса приводит к снижению иммунологической толерантности по отношению к плоду и, как следствие, к привычному невынашиванию беременности.
При этом оценивать необходимо не количество совпадений (три, четыре, пять, шесть совпадений), а по гаплотипы, то есть по сочетание генов. Кроме того, определенные гены главного комплекса гистосовместимости ассоциированы с развитием тех или иных заболеваний, в том числе аутоиммунных патологий и привычного невынашивания беременности.
Группа аллелей на локусах одной хромосомы, как правило наследуемых вместе (трехлокусный гаплотип HLA ШШ класса HLA-DRB1, HLA-DQA1, HLA-DQB1).
Для исключения данного фактора рекомендуется проведение типирования по генам HLA I и II классов обоих супругов.
В настоящий момент не всем парам в нашем центре рекомендуется ЛИТ в случае совпадения супругов по генам HLA II класса. Большое значение имеют выявленные аллели генов HLA, а также гаплотипы, по которым обнаружено совпадением между супругами.
Мы видим здесь, что прямого совпадения между мужем и женой нет, но есть совпадение у женщины по 2-м аллелям, т.е. DRB1 07, DQA1 02 и DQB1 02 был получен по обеим линиям и от отца, и от матери. Может ли это влиять на снижение успеха имплантации или вынашивания беременности? Безусловно, может. Но кариотип у «4-х замерших беременностей на сроке 7-8 недель» хороший.
Довольно таки много мы видим супружеских пар, где у одного из супругов есть гомозиготность по обоим гаплотипам, но этот гаплотип ребенок получит только один, т.е такого прямого совпадением между мужем, между ребенком и организмом женщины не будет. Поэтому возможно, что этот вариант вообще не играет никакой роли в вероятности невынашивания беременности. Но иногда, конечно, бывают какие-то моменты, которые чисто статистически могут чуть-чуть повышать вероятность невынашивания беременности. Поэтому, если было 4 замерших беременности на 7-8 неделях, я бы провел обследование и на аутоантитела, и проверил бы иммунограмму, полиморфизм генов цитокинов, т.е. нет ли иммунных нарушений; углубленно проверил бы состояние щитовидной железы, нет ли каких-то моментов, которые могут влиять на плацентарные функции, т.е. это исследование на полиморфизмы генов гемостаза, полиморфизмы генов сосудистого тонуса. Исключил бы влияние вредных факторов, углубленно обследовал бы мужа, т.к иногда в этих вопросах имеет значение и здоровье мужа. И если у мужчины нормальный мужской кариотип, у женщины нормальный женский кариотип, то в большинстве случаев можно рассчитывать на нормальную беременность, просто нужно провести более углубленное обследование.
Иммунограмма и цитокины
Выявлена связь невынашивания беременности и повышение количества и активности цитотоксических клеток эндометрия и периферической крови.
Данные состояния можно диагностировать при проведении иммунограммы.
Клетки иммунной системы, участвующие в реализации клеточного (противовирусного, противоопухолевого) иммунитета, к которым относятся цитотоксические Т-лимфоциты (или Т-киллеры, C8) и натуральные киллеры (NK-клетки, CD16/CD56).
Комплексная оценка гуморального и клеточного иммунитета.
В случае нарушений по результатам иммунограммы будут отмечаться повышенные уровни NK-клеток (CD-16 CD-56), Т-киллеров (CD8), снижен иммунорегуляторный индекс (соотношение Т-хелперов (CD4) к Т-киллерам (CD8)) менее 1,2. С целью коррекции назначаются препараты нормального иммуноглобулина человека, которые вводятся внутривенно капельно в цикле планирования, в цикле подсадки эмбриона, а также при наступлении беременности.
В качестве дополнения к иммунограмме, рекомендуется исследование анализ на полиморфизмы генов цитокинов. Это исследование позволяет выявлять провоспалительные варианты генов, кодирующих этапы воспалительных и иммунных реакций. Женщины, у которых обнаруживаются провоспалительные аллели генов, а также характерные сдвиги показателей иммунограммы попадают в группу риска ранних репродуктивных потерь (повторных биохимических беременностей, неудачных попыток ЭКО и привычного невынашивания беременности на малых сроках гестации).
Обеспечивающие реализацию воспалительного ответа.
Тромбофилические факторы
Тромбофилические факторы при привычном невынашивании беременности имеют достаточно большое значение.
Коагуляция (тромбообразование) и фибринолиз (растворение тромбов) – это два процесса гемостаза, непрерывно происходящих в организме человека, баланс между которыми позволяет сохранять жидкое состояние крови без угрозы кровотечения.
Также: коагуляция, свертывание крови.
Совокупность процессов, приводящих к образованию в крови тромбов (сгустков). Является защитным механизмом, предотвращающим гибель человека вследствие кровопотери.
Процесс растворения (лизиса) фибринового сгустка (тромба).
Во время беременности возникает состояние физиологической гиперкоагуляции (то есть нормального повышения свертывающего потенциала крови) и снижение активности фибринолиза.
Важно отличать отклонения, являющиеся компенсаторно-приспособительными во время беременности, направленными на снижение риска анте- и постнатальных кровотечений (кровотечений, возникших во время беременности и после родов), от патологии гемостаза.
К приобретенным тромбофилиям относится антифосфолипидный синдром (АФС). К наиболее значимым врожденным тромбофилиям относятся наследственный дефицит ряда антикоагулянтов, таких как антитромбин III, протеин C, протеин S, которые участвуют в угнетении свертывающей системы крови, наследственная гипергомоцистеинемия, а также мутации в гене протромбина или фактора Лейдена.
Большое значение имеет группа крови женщины, так как риски гиперкоагуляции и тромботических осложнений максимальны у носительниц IV (AB) и III (B) групп крови. Связано это с более высокими концентрациями фактора VIII свертывающей системы крови и фактора фон Виллебранда у людей с данными группами крови. Наиболее “благоприятной” группой крови является I (O) группа. Таким образом, оценивать систему гемостаза следует в совокупности с другими параметрами, в том числе с группой крови женщины.
Для диагностики наследственных видов тромбофилии рекомендуется проводить анализ на 18 полиморфизмов генов гемостаза, системы фибринолиза и метаболизма фолатов и оценку уровня гомоцистеина в крови.
Лечение при выявлении отклонений назначается индивидуально в каждом случае врачом акушером-гинекологом, гемостазиологом и должно начинаться в фертильных циклах, то есть тогда, когда женщина планирует беременность, или с ранних сроков гестации. Наиболее часто это препараты низкодозированного аспирина (75-100 мг/сут) или их комбинация с прямыми антикоагулянтами (низкомолекулярные или низкофракционированные гепарины).
По результатам данного обследования врач акушер-гинеколог оценивает все параметры исследования, анализируя, насколько физиологичными являются те или иные отклонения параметров гемостазиограммы, есть ли показания к назначению, изменению дозы или отмене препаратов, влияющих на свертывающую систему крови.
Для оценки тромбоцитарного звена гемостаза рекомендуется проведение индукции агрегации тромбоцитов с 5 индукторами (АДФ, арахидоновая кислота, адреналин, ристоцетин и коллаген). Особенно это важно для оценки эффективности применяемой дозы антиагрегантов (наиболее часто аспирина).
Инфекционные факторы
Инфекционно-воспалительные заболевания вирусной или бактериальной этиологии любой локализации (верхние дыхательные пути, мочеполовой тракт и другие) могут стать причиной неразвивающейся беременности или самопроизвольного выкидыша. В большинстве случае инфекции, перенесенные матерью во время беременности, не приводят к привычному невынашиванию беременности, но могут провоцировать однократные прерывания беременности.
TORCH-инфекции
Большое значение придают инфекциям TORCH-комплекса (T – токсоплазмоз, R – краснуха, C – цитомегаловирусная инфекция, H – герпесвирусная инфекция, O – другие заболевания – хламидиоз, ВИЧ-инфекция, гепатит В, гепатит С, парвовирусная инфекция B19, ветряная оспа). См. ToRCH-инфекции и беременность.
Риск самопроизвольного прерывания беременности при первичном инфицировании токсоплазмами в I-II триместрах беременности составляет около 10-15 %, в случае, если беременность прогрессирует, высока вероятность развития пороков развития плода (микроцефалия, гидроцефалия, хориоретинит и др.). Токсоплазмоз, подтвержденный у женщины в I триместре беременности, является показанием к прерыванию беременности.
Краснуха (rubella), перенесенная женщиной во время беременности, особенно перенесенная в I-II триместрах беременности, приводит к прерыванию беременности (в 10-40% случаев) или множественным врожденным порокам развития плода (триада Грегга: врожденная катаракта, пороки сердца, глухота). Перенесенная в сроке до 16 недель краснуха является показанием для прерывания беременности. В связи с этим на этапе планирования беременности крайне важным является оценка уровня антител класса IgG к краснухе и, в случае отсутствия защитного титра антител, проведение вакцинации не менее, чем за 1-3 месяца до отмены контрацепции.
ЦМВ инфекцию большая часть населения переносит в детском возрасте и к моменту беременности у большинства женщин имеются защитные антитела класса IgG к ЦМВ. В редких случаях возможно инфицирование во время беременности, в таком случае наибольшие риски для плода возникают при инфицировании матери в I триместре беременности. В таком случае повышаются риски невынашивания беременности (неразвивающаяся беременность, самопроизвольный выкидыш), в случае дальнейшего прогрессирования беременности возможно развитие пороков развития у плода (микроцефалия, гидроцефалия, хориоретинит, пороки сердца, деформация ушных раковин).
Из урогенитальных инфекций, большое значение имеют цервициты и вагиниты, особенно вызванные абсолютными патогенами, такими как хламидии, гонококки, трихомонады, микоплазмы. В связи с этим на этапе планирования беременности обязательным является проведение исследования ПЦР отделяемого цервикального канала на ИППП.
Перенесенные женщиной острые респираторные заболевания, особенно сопровождающиеся повышением температуры тела выше 38С, обострения хронического пиелонефрита, инфекционно-воспалительные заболевания ЛОР органов, могут приводить в части случаев к прерыванию беременности. В связи с этим при планировании беременности крайне важным являются консультации таких врачей как терапевт, оториноларинголог, стоматолог для выявления и санации очагов инфекции.
Хронический эндометрит
В настоящий момент большое внимание уделяется хроническому эндометриту, при котором происходят метаболические и морфологические изменения структуры эндометрия, нарушение его рецептивности, что может влиять на имплантацию бластоцисты и полноценную инвазию трофобласта, сопровождаясь высоким риском прерывания беременности в ранние сроки.
Хронический эндометрит можно заподозрить при проведении ультразвукового исследования органов малого таза. Для подтверждения диагноза может проводиться гистологическое, бактериологическое и иммуногистохимическое исследование биоптата эндометрия. В нашем центре дополнительные внутриматочные вмешательства обычно не рекомендуются и при подозрении на хронический эндометрит у женщины, планирующей беременность, мы проводим антибактериальное лечение, которое в 70-80% случаев эффективно.
Прерывание неразвивающейся беременности
В большинстве европейских стран при подтверждении неразвивающейся беременности рекомендована выжидательная тактика. То есть женщина не госпитализируется в стационар, а ожидает самостоятельного начала выкидыша. В качестве альтернативы может быть предложено медикаментозное прерывание беременности, являющееся достаточно эффективным и безопасным методом.
Беременность после потери
Интервал перед началом планирования следующей беременности определяется индивидуально в каждом случае. Если было однократное прерывание беременности в сроке менее 9-10 недель, углубленное обследование паре обычно не рекомендуется. Супругам предлагается провести полный комплекс обследований, рекомендованных всем парам при планировании беременности. В качестве дополнительных исследований может быть рекомендовано проведение кариотипирования обоих супругов и обследование на антифосфолипидный АФС. При этом откладывать планирование беременности на срок более 3-6 месяцев является нецелесообразным.
Более углубленное обследование может предлагаться парам, если возраст супругов старше 35 лет, если у женщины выявлено снижение овариального резерва или при опросе врач выявил факторы риска возможных репродуктивных проблем.
Если срок прерывания беременности более 9-10 недель или это уже повторная прервавшаяся беременность на малом сроке гестации, то необходимо начать более углубленное обследование для исключения всех возможных факторов невынашивания беременности. В данном случае планирование следующей беременности следует отложить до получения всех результатов обследования и определения наиболее эффективной тактики подготовки и ведения повторной беременности.