Низкое давление после стентирования сосудов сердца что делать
Правила жизни пациентов после коронарного стентирования
Дорогие друзья. Этот текст мы написали специально для наших пациентов после ангиопластики и стентирования коронарных артерий. Надеемся, что Вы найдете здесь ответы на основные вопросы.
4 совета пациентам после стентирования
Стентами мы восстанавливаем кровоток по артериям. Но не вылечиваем ишемическую болезнь сердца. Все теперь зависит от правильного медикаментозного лечения и Вашего образа жизни. Что самое важное?
Не ограничен. Важный период- первые 12 месяцев, пока стент «врастает» в стенку артерии. Риск рестеноза в первый год в «покрытых» стентах, которые мы используем, не выше 1-2%. Дальше все зависит от правильного лечения, прежде всего от приема статинов. Сужения в стенте, которые возникают через 2 года и позже, почти всегда связаны с новыми холестериновыми бляшками.
Практически любую. Если мы не планируем дальнейшего стентирования, то считаем кровоснабжение миокарда достаточным. А значит и ограничений в физической нагрузке у Вас нет. Вы можете жить полноценной жизнью: бег, бассейн, силовые тренировки не противопоказаны начиная со следующего дня после выписки из стационара. Часто для того, чтобы убедиться в качестве выполненной операции, мы проводим нагрузочный тест- стресс-эхокардиографию. Почти всегда ее можно выполнять в первые дни после операции. Тест покажет не только есть ли признаки ишемии (нехватки крови сердцу), но и адекватность медикаментозной терапии.
Да. Через год мы, скорее всего, отменим часть антитромботиков, но основные препараты (статины, аспирин, гипотензивные препараты) нужно будет принимать всегда.
Да, без всяких ограничений. Коронарные стенты очень тонкие и не создадут никаких проблем в этих ситуациях.
Очень важно обратиться к врачу если Вы наблюдаете: 1. возобновление стенокардии, т.е. кратковременная тяжесть или дискомфорт в груди/шее/нижней челюсти, возникающий при физической нагрузке. 2. Любые непонятные боли в груди или внезапная одышка. 3. Кровотечение.
Позвонить в Клинику в любое время (телефон реанимации работает круглосуточно). Лечащий врач или заведующий отделением рентгенхирургии свяжутся с Вами.
Насколько опасно влияние низкого давления на сердце
В целом влияние низкого давления на сердце выражается в невозможности транспортирующего кровь органа полно.
В целом влияние низкого давления на сердце выражается в невозможности транспортирующего кровь органа полноценно выполнять свои функции. В результате возникает гипотония – одно из распространенных патологических состояний сердечно-сосудистой системы.
Пониженное артериальное давление может возникнуть на фоне развития вегетососудистой дистонии, болезней сердца, желудка, а также при большой кровопотере, наличии ряда психологических болезненных состояний (депрессия, бессонница и другие).
В Международном центре охраны здоровья ведут прием опытные врачи-кардиологи, способные решить даже сложные задачи. Записаться на прием можно, позвонив по номеру 8(495)681-23-45
Основное проявление гипотонии – ухудшение интенсивности кровотока в периферических кровеносных сосудах. Как следствие, нарушается питание органов кислородом, прочими полезными компонентами крови.
Помимо выраженных клинических проявлений, данное патологическое состояние опасно развитием различных осложнений. Особенно важно следить за артериальным давлением в случае диагностирования почечных и сердечных патологий. Это обстоятельство может явиться следствием развития ряда других патологических состояний. Однако, такие прогнозы возможны лишь при особых состояниях сердца.
Низкое давление – есть ли опасность?
Специалисты уверены – низкое артериальное давление неблагоприятно сказывается на общем состоянии организма. Человек может испытывать головокружение, слабость, тяжесть в ногах, часты быстрая утомляемость и «туманность» в голове. Впрочем, данное состояние редко оказывается опасным для деятельности условно здоровой сердечно-сосудистой системы.
Врачи рекомендуют начинать волноваться лишь при систематическом проявлении гипотонии на фоне развития прочих заболеваний сердца. В этом случае влияние низкого давления на сердце более вероятно.
По мнению кардиологов перманентное (постоянное) состояние гипотонии при диагностируемом патологическом состоянии сердца может оказать негативное влияние на развитие имеющихся сердечных заболеваний, к которым относятся увеличение одного из желудочков сердца, неравномерное растяжение мышечного органа и др.
Методы лечения гипотонии
Лечебное воздействие на состояние пониженного артериального давления может быть разным. Первый тип лечения – это снятие симптоматических проявлений заболевания.
Второй тип – влияние на источник гипотонии. При обнаружении неполадок в эндокринной системе больному может быть назначена гормонотерапия. Если давление понижено из-за желудочно-кишечных заболеваний, пациенту прописывается диетическое питание. При выявлении почечных недугов, специалисты регулируют состояние мочеполовой системы при помощи антибиотиков и иных препаратов.

Первичные признаки гипотонии могут корректироваться изменением режима дня. Как правило, специалист советует пациенту больше отдыхать (полноценный 8-часовой сон) и больше двигаться (умеренные физические нагрузки).
Хроническое состояние гипотонии регулируется общими «сосудодвигательными» препаратами. Такие лекарственные средства являются, в большинстве своем гомеопатическими. Лимонник, женьшень, радиола, эхинацея, препараты на основе кофеина могут стать полезными пищевыми добавками для нормализации кровяного давления.
При отсутствии лечения низкого давления, развивающегося на фоне прочих сердечных недугов, гипотония может стать причиной развития более опасной болезни сердца. Для предупреждения нежелательных последствий необходимо внимательное отношение к собственному здоровью, своевременное диагностирование и адекватное лечение гипотонии.
Если вам необходимо получить профессиональную консультацию врача, сделать обследование или провести лечение. Записаться на прием можно, позвонив по номеру 8 (495) 681-23-45
Что делать после стентирования
В сосудистой хирургии все чаще используют малотравматичные рентгеноэндоваскулярные методики. Благодаря таким методам удалось сократить восстановительный период для пациентов, но больные часто забывают, что любое хирургическое вмешательство меняет жизнь. Очень важно не отказываться от госпитализации и соблюдать все врачебные рекомендации в постреабилитационный период. Досрочная выписка и игнорирование схемы лечения после сердечно-сосудистых операций увеличивают риск инфаркта в два раза. Сегодня мы поговорим о том, что нельзя делать после стентирования сосудов сердца и какой образ жизни показан прооперированным.
Как проводят стентирование сосудов сердца
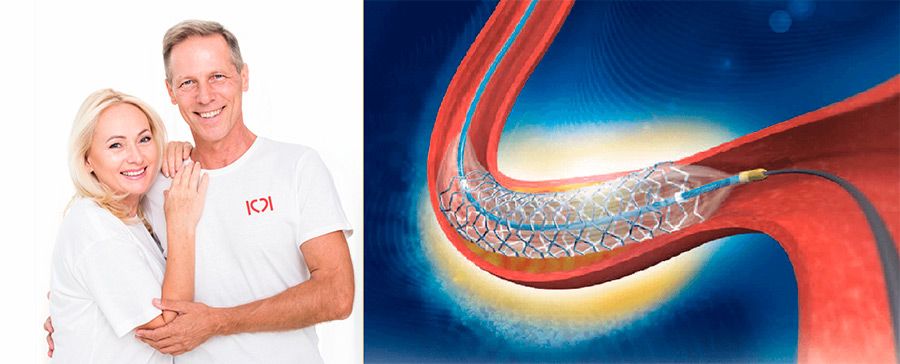
Стент — это крошечная ячеистая конструкция, состоящая из различных металлов и сплавов, совместимых с человеческим организмом. По этой причине трубка не отторгается иммунной системой и хорошо приживается, со временем образуя с сосудом единое целое. До операции стенты в сложенном виде располагаются в баллонах. Стентирование совмещается с ангиопластикой.
Во время ангиопластики введенный в сосуд баллон устраняет атеросклеротическую бляшку, после чего происходит стентирование – размещение в нужном месте сосуда сетчатой конструкции. Операция не требует разрезов: катетер с баллоном вводится через прокол артерии.
Стенты отличаются не только материалами изготовления, но и моделями, размерами, диаметром, а также покрытием. Некоторые модели покрыты фармакологическим препаратом, который высвобождается в течение некоторого времени, предотвращая риск роста внутренней оболочки сосуда, следовательно, и рецидива стеноза. Если вам провели стентирование, придерживайтесь рекомендаций врача — от действий пациента во многом зависит прогноз выздоровления. В 95 % случаев наблюдаются успешные результаты операции.
Что делать после стентирования
Для профилактики осложнений пациент остается несколько дней под наблюдением врачей, а затем выписывается. Стоит помнить: операция не дает гарантий, что сосуд снова не сузится. По этой причине больные обязательно должны наблюдаться у кардиолога.
Что делать после стентирования сосудов сердца:
Чаще всего после операции давление у больных повышается, но бывает и обратная ситуация. Что делать, если после стентирования низкое давление? В первую очередь, таким больным необходим покой, в том числе эмоциональный. Для нормализации АД можно выпить крепкий чай. Пропуск или отмена лекарств могут сказаться на динамике выздоровления, поэтому при гипотонии нужно записаться на прием к лечащему кардиологу и скорректировать терапию.
Что нельзя делать после стентирования:
МРТ делают после того, как конструкция приживется. Стент содержит металлы, а аппарат МРТ— это большой магнит. Из-за магнитного поля стент может смеситься. По прошествии полугода исследование не представляет опасности и даже показано для контроля состояния конструкции. Однако рентгенолога необходимо предупредить о наличии других металлических протезов в организме. Поскольку модели имеют отличия, в инструкции к каждой указано, по истечении какого срока можно проходить МРТ. Клиника, проводящая операцию, должна выдать пациенту документ с указанием, какой стент был установлен. Многих пациентов интересует, можно ли делать КТ после стентирования. Компьютерная томография, как и МРТ, разрешена через время после хирургического вмешательства.
Что нельзя делать после стентирования сосудов
Один из факторов риска после операции — сгущение крови. Поэтому нужно избегать ситуаций, провоцирующих такое состояние. Не стоит посещать баню, усиленно тренироваться и простужаться (высокая температура влияет на показатели крови).
Многие прооперированные первое время ощущают слабость и сонливость. Но это не повод отказываться от активности. Чтобы вернуться к привычному образу жизни, необходимо увеличить физические нагрузки до разумного предела: заниматься скандинавской ходьбой, плавать, ездить на велосипеде. Нагрузки тренируют сердечную мышцу, помогают стабилизировать АД и, в целом, положительно сказываются на общем самочувствии. Травмоопасных видов спорта лучше избегать, а умеренные нагрузки показаны до 5 раз в неделю.
Пациентам придется навсегда отказаться от курения, снизить количество соли в пище, избегать жирной и копченой еды, кофеина. Диета — одна из составляющих ЗОЖ и важна не меньше физических упражнений.
Установка стентов – не чудесное исцеление
Простота и безболезненность эндоваскулярной методики, быстрое восстановление и разительное улучшение самочувствия создают у пациентов иллюзию полнейшего выздоровления. Однако стентирование — это процедура, направления на устранение симптомов. Основную болезнь, вызвавшую закупорку сосудов, необходимо грамотно лечить и чаще всего пожизненно. Атеросклероз и ИБС без должной терапии продолжают прогрессировать и создавать новые риски, в том числе опасность рестеноза. Необходимо помнить, что объем лекарств после операции не уменьшится, дополнительно добавится антитромбоцитарная терапия.
Чтобы получить квалифицированную медицинскую помощь и рекомендации о том, что нельзя делать после стентирования сосудов сердца, обращайтесь в «Октябрьским сосудистый центр» республики Башкортостан. Здесь операции выполняют опытные сосудистые хирурги, а после хирургического вмешательства все пациенты получают план лекарственной терапии и консультации по правильному образу жизни во время и после реабилитации.
Осложнения после стентирования сосудов сердца и коронарных артерий
Операции с установкой стентов считаются наиболее предпочтительным способом интервенционного хирургического лечения патологического сужения сосудов во многих случаях. Этот метод позволяет эффективно бороться с ишемической болезнью сердца и её последствиями, не прибегая к аортокоронарному шунтированию. Но и при выборе стентирования осложнения всё же возможны.
Какие осложнения могут быть после стентирования коронарных артерий и сосудов сердца
Осложнения после стентирования могут возникать как сразу после операции, так и в отдалённом периоде. Непосредственно после имплантации эндопротеза возможно развитие аллергических реакций на лекарственные препараты, используемые во время вмешательства или в течение дальнейших нескольких дней. Некоторые стенты имеют специальные покрытия, включающие в свой состав вещества, действие которых направлено на предотвращение повторного сужения сосуда. У предрасположенных к аллергиям пациентов возможна реакция на их выделение в кровь.
При проведении стентирования сосудов сердца осложнениями могут являться и повторное сужение просвета сосудов, и образование тромбов. Это наиболее часто встречающиеся осложнения, на борьбу и предупреждение которых направлено в настоящее время внимание учёных-медиков. Не исключаются и такие осложнения после стентирования как возникновение перфорации стенок сосуда, развития кровотечения и образования гематом на месте введения катетера или других участках пути прохождения баллона со стентом.
Как избежать осложнений после стентирования сосудов сердца и коронарных артерий
Наиболее склонны к возникновению осложнений после стентирования коронарных артерий пациенты, имеющие различные серьёзные хронические заболевания – патологии почек, сахарный диабет, различные нарушения кроветворительной и свёртывающей функций. К факторам, повышающим риск, можно отнести и пожилой возраст, неудовлетворительное общее состояние организма пациента на момент операции.
Чтобы предупредить развитие при стентировании коронарных артерий осложнений, связанных с вышеперечисленными причинами, ещё на этапе подготовки к операции проводится тщательное обследование состояния здоровья кандидата на проведение ангиопластики. Сюда входит не только оценка состояния сосудов, но и комплексное обследование с внимательным отношением ко всем жалобам пациента, учёт всех принимаемых им лекарственных средств и их возможных реакций с медикаментами, вводимыми во время и после операции.
Как выявить осложнения после стентирования сосудов на ранней стадии и что делать в случае их появления
На возникновение осложнений после стентирования коронарных артерий может указывать ухудшение общего состояния больного или длительное отсутствие какого-либо эффекта после проведённого вмешательства. При плохой переносимости медикаментов появляются симптомы интоксикации – тошнота, рвота, слабость, повышение температуры – всё в зависимости от интенсивности реакции. Данное состояние может быть скорректировано изменением тактики ведения больного, назначением других доз или замены действующих препаратов.
При развитии тромбоза, рестенозе с повторным сужением сосуда в месте установки стента или на других участках артерий может потребоваться повторное хирургическое вмешательство. Срочность проведения операции будет зависеть от текущего состояния больного.
Каждый пациент, страдающий ишемической болезнью сердца, испытывающий приступы стенокардии, должен проходить регулярное медицинское обследование. После проведения операции ангиопластики со стентированием заболевание, приведшее к осложнениям, не исчезает, и нуждается в дальнейшем наблюдении и лечении.
Чистка сосудов: что это, и можно ли убрать холестериновые бляшки?
Вокруг так называемой «чистки сосудов» сложилось целая индустрия и немало мифов. Однако наши сосуды — не трубы, даже теоретически прочистить их, чтобы избавиться от холестериновых бляшек или отложений кальция совсем не так просто. А существует ли вообще «чистка сосудов», или это заблуждение и маркетинговый ход? Мы поговорили с нашим экспертом — кардиологом, врачом функциональной диагностики, кандидатом медицинских наук Котельниковой Анной Николаевной, чтобы узнать больше о профилактике и лечении атеросклероза. В преддверии Нового года и праздничного застолья будьте внимательны к своему питанию и берегите себя!
Чистка сосудов — что это?
В официальной медицинской терминологии не существует такого понятия, как «чистка сосудов» — это бытовой сленг, который вводит в заблуждение и создает путанницу. Убрать холестериновые бляшки, которые уже сформировались, и прочистить закупоренный сосуд как водопроводную трубу с помощью волшебного чистящего средства или «нанонитей», к сожалению, невозможно. Вокруг чистки сосудов уже сформировалась целая индустрия, однако препараты и процедуры, которые предлагают для решения проблемы не обладают доказанной клинической эффективностью, то же самое касается и народных методов. Восстановление функционального состояния эндотелия сосудов гораздо серьезнее чем детокс, уместный только для первичной профилактики закупорки сосудов. При атеросклерозе, когда сосуды сужены менее чем на 50%, существует риск тромбообразования, инфаркта или инсульта, врач назначает медикаментозную терапию (статины, антагонисты кальция и другие препараты). Однако и они не убирают бляшки, а уплотняют их, увеличивая таким образом просвет сосуда. Поэтому крайне важно придерживаться простых рекомендаций по профилактике атеросклероза.
В разговорном языке «чисткой» также называют кардиологические операции по расширению опасно суженного сосуда — ангиопластику, шунтирование, стентирование. Их методы различаются, но суть примерно одна и та же: в сосуд вводится катетер, а поврежденный, патологически суженный участок расправляется и укрепляется изнутри с помощью имплантов — специальных колец, пружинок или трубок. Необходимость в таких операциях возникает, если атеросклеротическая бляшка более чем на 50% закрывает просвет сосуда (артерии). Когда кровоснабжение настолько нарушено, к клеткам и органам не поступают кислород и питательные элементы, а жизнь человека может висеть на волоске. Бывает, что сосуд или артерия закупорены тромбом — человек неожиданно чувствует сильную усталость вплоть до потери сознания, учащенное сердцебиение, подозрительные боли (головные, в области сердца), задыхается, а кожа бледнеет. Такие состояния считаются острыми, и в качестве «чистки» применяется процедура тромболизиса специальными препаратами в амбулаторных условиях. После стентирования, шунтирования или ангиопластики кровоснабжение восстанавливается, однако необходимо принимать специальные препараты и наблюдаться у кардиолога.
Почему закупориваются сосуды?
Сосуды закупориваются по разным причинам, но чаще всего это происходит из-за холестериновых бляшек и отложения солей кальция (кальциноз). Механизм формирования таких закупорок сложнее, чем кажется, и он стоит за нашими бытовыми привычками — даже самыми безобидными на первый взгляд. Например, когда мы едим сильно соленую пищу, происходит сгущение крови и задержка жидкости — артериальное давление увеличивается. Когда мы испытываем стресс, вырабатываются гормоны адреналин и норадреналин — происходит сужение ключевых сосудов, а давление увеличивается, поскольку количество крови, которое необходимо протолкнуть сердцу, остается неизменным. В В обычном здоровом состоянии сосуды справляются с такими нагрузками, но со временем могут начаться серьезные проблемы, и это не только гипертоническая болезнь.
Причины атеросклероза
Дело в том, что из-за систематических дополнительных нагрузок на стенках артерий могут образоваться микроповреждения. Поврежденные ткани опухают. Клетки, отвечающие на воспаление (например, лейкоциты), скапливаются вокруг повреждения, а жир и холестерин, которые плавают в крови, тоже к ним цепляются — формируется холестериновая бляшка. Избавиться от нее совсем неинвазивными способами уже невозможно. Стенки сосудов при этом грубеют и истончаются — это патологическое состояние называют атеросклерозом, который в свою очередь может привести к ишемической болезни и вызывает необходимость в «чистке сосудов».
Таким образом, важно не просто правильно питаться, но и поддерживать функциональное состояние сердечно-сосудистой системы.
Хороший и плохой холестерин
Существует несколько видов липопротеидов (холестеринов). Плохими считаются липопротеиды низкой плотности (ЛПНП), но есть еще и хороший — липопротеиды высокой плотности (ЛПВП). Последний работает почти как антагонист плохого холестерина, позволяет контролировать липидный обмен — помогает в транспортировке веществ и детоксикации организма от плохого холестерина. Ниже мы расскажем, как поддерживать правильный баланс ЛПНП — ЛПВП и на что еще необходимо обратить внимание.
Профилактика атеросклероза сосудов
Избегайте продуктов с высоким уровнем холестерина
Ограничьте в рационе продукты животного происхождения с высоким содержанием холестерина: сало, жирное мясо, субпродукты, жирные молочные продукты и цельное молоко, яичный желток. Это не значит, что нужно совсем отказаться от белков и жиров животного происхождения. В меню должны преобладать овощи и фрукты, сложные углеводы и злаковые волокна, особенно клетчатка. Важно контролировать уровень сахара и не злоупотреблять сладким и мучным — шоколадные батончики и снеки лучше заменить на сладости из сухофруктов и орехи, и организм скажет вам спасибо.
Способ приготовления блюд тоже играет важную роль — прежде чем положить мясо или яичницу в масло на раскаленную шипящую сковородку, подумайте, возможно его лучше приготовить на пару? Нельзя? Хорошо, но для жарки лучше используйте растительные масла, например, оливковое.
Мы получаем холестерин из 2 основных источников. Большую часть холестерина (около 1 г в день) производит наша печень — и этого достаточно. Другую часть мы получаем непосредственно из пищи.
Занимайтесь спортом — тренируйте сердце и сосуды
ВОЗ рекомендует уделять физической активности не менее 150 минут в неделю. Во время тренировок происходит детоксикация организма, а сосуды укрепляются — это тоже своеобразная «чистка сосудов».
Даже после перенесенного стентирования / шунтирования можно заниматься спортом и даже бегать марафон. Однако таким пациентам сначала довольно продолжительное время нужно принимать препараты и наблюдаться у врача. Пациентам с сердечно-сосудистыми заболеваниями необходимо рассчитать допустимый уровень физической нагрузки и подобрать ее оптимальный вариант. Для этого существует велоэргометрия, которая позволяет снять нагрузочные пробы на аппарате, похожем на велосипед со специальными датчиками.
Проверьте свой уровень холестерина
Раз в год рекомендовано сдавать специальный анализ крови — липидограмму, чтобы посмотреть, есть ли повышение уровня общего холестерина или его фракций. Таким образом возможно своевременно понять, все ли хорошо с липидным обменом или необходима его медикаментозная коррекция.
Первичная профилактика атеросклероза закупорки сосудов также предполагает посещение кабинета терапевта или кардиолога 1 раз в год, даже если нет жалоб.
Вылечите пародонтоз, контролируйте уровень сахара и массу тела
В нашем организме все взаимосвязано. Доказано, что пациенты с пародонтозом, как пациенты с сахарным диабетом и избыточным весом, более предрасположены к атеросклерозу.
В 2019 году было опубликовано исследование «Metabolic syndrome and periodontal disease: An overview for physicians» (Srivastava M.C, Verma P.K.) с важными и очень интересными выводами. У пациентов с плохими зубами и предрасположенностью к атеросклерозу интенсивная пародонтальная терапия уже через 2 месяца показала значительное снижение уровня c-реактивного белка, интерлейкина-6 и холестерина липопротеинов низкой плотности.
Измеряйте артериальное давление
Абсолютной нормой артериального давления взрослого человека считается показатель 120/80 мм ртутного столба, но в зависимости от индивидуальных особенностей организма возможны отклонения.
Контролируйте уровень кальция и баланс питательных веществ в организме
Ежедневно рекомендовано дополнительно принимать Омега-3 — в организме эти полезные жирные кислоты самостоятельно не синтезируется — и нужно есть очень много морепродуктов и салаты заправлять только льняным маслом, чтобы этот дефицит восполнить. Полиненасыщенные жирные кислоты Омега 3 — основа не только для крепких и чистых сосудов, но даже строительный материал для мозга. Среднестатистическому взрослому человеку в сутки рекомендовано 250 мг Омега 3 в течение всей жизни.
Витамин К3 препятствует тому, чтобы кальций вымывался из костей и осаждался на стенке сосудов. Больше всего К₂ содержится в продуктах ферментации: сыре и кисломолочных продуктах.
Также для сосудов крайне важны Витамин D и С, коэнзим Q10.
Соблюдайте питьевой режим, откажитесь от вредных привычек и высыпайтесь
Пейте чистую отфильтрованную воду в течение дня — около 1,5 л.
Допустимая норма алкоголя в день, которая еще не вредит вашему сердцу и сосудам — 1 бокал красного вина хорошего качества, от курения лучше совсем отказаться.
Извлечь максимальную пользу от сна можно в том случае, если вы спите все 7-8 часов в комфортной обстановке, без света и гаджетов, а просыпаетесь только по будильнику или без него.
Женщинам и мужчинам старше 40 лет
Пациентам старшей возрастной группы следует быть особенно внимательными к состоянию сердечно-сосудистой системы и первичной профилактике атеросклероза. По статистике, мужчины более подвержены этому заболеванию, и важную роль в этом играют гормоны.
В репродуктивный период в яичниках женщины вырабатываются половые эстрогены, которые регулируют содержание жиров в крови и препятствуют отложению холестерина на стенках сосудов, то есть защищают организм женщины от атеросклероза.
Во время менопаузы происходит угасание функции яичников, они перестают продуцировать эстроген, его содержание в крови резко падает. Это приводит к тому, что сердечно-сосудистые заболевания у женщин после менопаузы появляются в 5 раз чаще, чем до неё.
Поэтому в этом возрасте рекомендовано обратиться к гинекологу-эндокринологу, который может назначить менопаузальную гормональную терапию, если это необходимо. МГТ может не просто улучшить качество жизни и продлить ее, но и сохранить красоту изнутри.
Врачи центра кардиологии клиники Пирогова оказывают квалифицированную помощь пациентам, в вопросах лечения атеросклероза, профилактической диагностики, а также восстановления после стентирования, шунтирования, перенесенного инфаркта.
Записаться на прием к кардиологу или непосредственно к доктору Котельниковой Анне Николаевне можно через наш сайт.