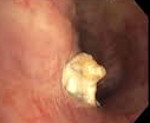
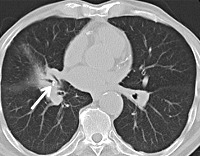
О чем говорит кальцинат в легком
Основные причины появления кальцинатов в легких
Течение многих острых заболеваний паренхиматозных органов неизбежно приводит сначала к фиброзу, а затем к кальцификации. Кальцификаты в легких образуются в результате длительного воспаления. Процесс кальцификации чаще всего является защитным механизмом организма для уменьшения инфекции. В результате болезнь перестает прогрессировать, но пораженные части органов теряют свои функции.
Причины появления
Кальцификации в легких вызваны длительным воспалением. Основные звенья патогенеза процесса одинаковы вне зависимости от этиологического фактора. Под влиянием иммунных сил организма очаг начинает организовываться и зарастать фиброзной тканью.
Со временем в условиях постоянной гипоксии в соединительнотканном мешке начинают накапливаться известняковые отложения.
Основными причинами образования кальцинатов являются:
При вторичных формах туберкулеза очаговая кальцификация является одним из радиологических критериев лечения заболевания. Чаще всего наблюдается при инфильтративном, кавернозном и фиброзно-кавернозном туберкулезе. В этом случае важно оценить тип кальцификации. Если есть полость, бактериальный экссудат может сохраняться.
Первичный туберкулез — наиболее частая причина кальцификации корня легкого. Это происходит в первую очередь у детей, впервые контактировавших с инфекцией. В корне легкого образуются единичные или множественные воспалительные элементы.
В ответ организм активирует многие иммунные факторы. Вокруг очага образуется оболочка из лимфоцитов, эпителия, макрофагов и других клеток. Со временем под действием защитных сил организма образуется соединительнотканная оболочка, которая насыщается солями кальция.
Эта реакция особенно характерна для синдрома первичного туберкулеза и туберкулеза внутригрудных лимфатических узлов. Часто этот процесс не сопровождается клиническими симптомами. Такое явление — случайная находка при плановом обследовании.
Симптомы
Кальцинированный очаг в легком — это прежде всего область нефункционирующей паренхимы. В случае единичных или мелких предметов клиника заболевания может отсутствовать. Иногда пациенты испытывают легкую интоксикацию и кашель, что связано с острыми респираторными инфекциями.
Если площадь поражения большая, могут наблюдаться следующие симптомы:
Стоит помнить, что развитая клиническая картина встречается очень редко. Чаще пациенты наблюдают ряд неспецифических симптомов общей интоксикации.
Методы диагностики
Достоверное определение наличия легочного кальциноза можно установить только рентгенологическими методами. Для этого используется рентгенография грудной клетки. На изображении появляются одна или несколько теней высокой интенсивности. Они имеют округлую или овальную форму и четкую границу. Чаще всего образования располагаются около корней легкого или на верхушке.
Часто возникают трудности при диагностике. В таких случаях используется компьютерная томография для выяснения характера новообразований. На поперечном разрезе нагрудной «нашивки» видны яркие белые тени с четкой границей.

Кальцификация легких — это последний этап изоляции инфекционного агента, который указывает на маловероятность дальнейшего прогрессирования заболевания. Однако для полной уверенности в том, что пациент вылечен, необходим лабораторный контроль.
К контрольным тестам (но не лабораторным) также относится туберкулиновая проба Манту.
Лечение
Единичные мелкие кальцификаты в легких не требуют лечения. Они не прогрессируют и не влияют на самочувствие пациента. Иногда симптоматическое лечение назначают при наличии сопутствующих заболеваний и в тяжелом состоянии.
Однако при наличии признаков активности пациенту следует пройти этиотропную терапию (противотуберкулезные, глистогонные и метаболические препараты) для предотвращения воспалительного процесса.
Хирургическое лечение применяется очень редко, только при значительных размерах образования, что отрицательно сказывается на здоровье пациента. В этом случае проводится резекция легкого или пульмонэктомия.
Использование лечебных трав и других средств не приведет к желаемому эффекту. Напротив, это может усугубить ситуацию: вызвать обострение хронических заболеваний или привести к развитию сильной интоксикации.
Кальцификация легких — это защитный механизм, а не болезнь. Само по себе состояние не требует лечения. Необходимо выявить этиологический фактор (причину) и прекратить его действие на организм.
Прогноз
Прогноз для пациентов с кальцификацией легких благоприятный. Мелкие и одиночные образования никак не влияют на продолжительность и качество жизни. У пациентов с объемными очагами наблюдаются явления гипоксии и гипоксемии, которые со временем могут спровоцировать возникновение хронической кислородной недостаточности. Однако такие осложнения случаются крайне редко.
Заключение
Кальцификации в легких являются результатом защитной реакции организма на воспаление. Такие образования обычны и в большинстве случаев не представляют угрозы. Однако, несмотря на это, необходимо провести тщательное исследование и найти причину, вызвавшую изменения.
Бронхолитиаз
Бронхолитиаз – это заболевание респираторного тракта, обусловленное присутствием в бронхах кальцифицированных экзогенных или эндогенных инородных тел (бронхолитов). Проявляется пароксизмальным кашлем с кровохарканьем и откашливанием конкрементов, рецидивирующими воспалительными процессами дыхательных путей, бронхиальной обструкцией. Основными методами диагностики являются лучевое исследование органов грудной клетки, бронхоскопия. Назначается консервативная терапия антибиотиками и отхаркивающими средствами в сочетании с бронхосанацией. При необходимости осуществляется хирургическое вмешательство.
МКБ-10
Общие сведения
Бронхолитиаз встречается редко и составляет 0,1-0,2% всех заболеваний бронхолёгочной системы. На территории Европы эта патология у 50-80% пациентов связана с перенесённым туберкулёзом бронхов и (или) внутригрудных лимфатических узлов. В США основной причиной образования бронхолитов является гистоплазмоз. Конкременты обнаруживаются в различных отделах трахеобронхиального дерева, но в большинстве случаев располагаются в крупных – долевых и сегментарных бронхах. Локализация патологического процесса в правых отделах респираторной системы наблюдается в 2,5-3 раза чаще, чем в левых. Большинство (40-50%) выявляемых при бронхоскопии бронхолитов относится к категории трансмуральных.
Причины бронхолитиаза
Возникновение болезни обусловливают появляющиеся в воздухоносных путях конкременты. Они состоят преимущественно из солей кальция, могут быть разного размера, иметь шпоры и выступы. По происхождению эти образования подразделяются на эндогенные и экзогенные. Бронхолиты внешнего происхождения представляют собой подвергшиеся оссификации аспирированные инородные тела. Сюда же относятся кальцифицированные эндобронхиальные инфекционные гранулёмы и колонии грибов. Эндогенные конкременты образуются при прорыве в бронх содержимого обызвествлённого лимфатического узла, кальцификация которого является исходом гранулёматозных инфекций – туберкулёза, гистоплазмоза, кокцидиоза.
Патогенез
Чаще всего бронхолитиаз развивается в результате попадания в просвет бронха петрификатов из расположенного рядом кальцифицированного лимфатического узла. Под влиянием неспецифического воспаления или активизации специфического процесса частично разрушается его капсула. Дыхательные движения и сердечная пульсация обусловливают сдавление лимфоузла и перфорацию бронха его окостеневшим содержимым. Петрификаты проваливаются в бронхиальный просвет или остаются вмурованными в стенку органа.
Кроме петрификатов в воздухоносные пути из лимфатических узлов попадают казеозные массы, которые впоследствии обрастают солями кальция и превращаются в бронхолиты. Так же происходит оссификация инородных тел и грибных шаров. Бронхиальная стенка травмируется во время перфорации, повреждается острыми краями эндобронхиальных конкрементов. Нарушается целостность кровеносных сосудов различного калибра, что приводит к возникновению кровохарканья или лёгочного кровотечения. Бронхолит может частично или полностью обтурировать бронх, вызвать вентильное вздутие соответствующего участка лёгкого или его ателектаз.
Классификация
В зависимости от локализации в современной пульмонологии выледяют право-, лево- или двусторонний бронхолитиаз. Встречаются одиночные и множественные конкременты, вызывающие частичную или полную обтурацию просвета бронха. Большое клинико-диагностическое значение имеет эндоскопическая классификация болезни, согласно которой бронхолитиаз подразделяется на три вида:
Симптомы бронхолитиаза
В ряде случаев заболевание может длительно протекать бессимптомно. Однако чаще патология проявляется длительным сухим или продуктивным кашлем. Патогномоничным признаком является присутствие конкрементов в выделяемой мокроте, но этот симптом наблюдается редко. Процесс миграции петрификатов в бронхи из кальцифицированных лимфатических узлов сопровождается бронхиальной коликой. Пациент испытывает резкие интенсивные боли в соответствующей половине грудной клетки. Появляется или усиливается и изменяется кашель. Он становится приступообразным, пароксизм заканчивается кровохарканьем.
Нарушение дренажной функции бронхов из-за обтурации просвета конкрементами провоцирует возникновение вторичных гнойно-воспалительных заболеваний дыхательной системы. Развиваются и рецидивируют гнойные бронхиты, пневмония, абсцесс лёгкого. Манифестация нагноительного или воспалительного процесса сопровождается фебрильной или гипертермической лихорадкой, усилением кашля. Мокрота становится жёлто-зелёной, иногда с неприятным гнилостным запахом. Появляются симптомы общей интоксикации, одышка. Заболевание также может протекать под маской астматического бронхита с характерными приступами затруднённого дыхания, сухим кашлем.
Осложнения
Бронхолитиаз очень часто осложняется кровохарканьем. Это состояние развивается при травмировании стенки бронха или грануляций острыми краями конкремента. Самым грозным жизнеугрожающим осложнением является лёгочное кровотечение (иногда – массивное). Описаны случаи молниеносной смерти больных бронхолитиазом при прорыве крови в респираторные пути через образовавшийся между бронхом и лёгочной артерией свищ. На следующем по частоте месте находятся рецидивирующие пневмонии, абсцессы, бронхоэктазии. Длительное травмирование стенки трахеобронхиальной трубки бронхолитом иногда провоцирует опухолевый рост.
Диагностика
В диагностическом поиске при подозрении на бронхолитиаз принимают участие пульмонологи, а при сопутствующем туберкулёзе – фтизиатры. При опросе особое внимание уделяется уточнению наличия в анамнезе гранулёматозных инфекций, аспирации инородных предметов. Аускультация позволяет обнаружить ослабление или усиление дыхания в проекции вторичного воспалительного процесса лёгкого, выслушать характерные для инфекционного обострения сухие и влажные хрипы. Основными методами выявления данной патологии являются:
Лечение бронхолитиаза
Тактика ведения пациента зависит от количества бронхолитов, их локализации и подвижности, наличия осложнений. Описаны случаи самопроизвольного излечения больных бронхолитиазом, когда единичные подвижные эндобронхиальные камешки выкашливались с мокротой. К пациентам с мелкими немногочисленными бронхолитами можно применять выжидательную тактику с регулярным наблюдением и санациями трахеобронхиального дерева. Обязательно назначение антибактериальной терапии во время обострения инфекционного процесса. Больных с активной формой туберкулёза лечат противотуберкулёзными препаратами.
Осложнённый кровохарканьем, окклюзией дыхательных путей бронхолитиаз является показанием для хирургического вмешательства. Немногочисленные подвижные камни, расположенные эндобронхиально, можно извлечь при помощи бронхоскопа. Для удаления интра- и трансмуральных конкрементов выполняется бронхотомия. При значительной рубцовой деформации бронхов, бронхоэктазах, нагноительных процессах осуществляется резекция лёгкого, лоб- или пневмонэктомия.
Прогноз и профилактика
Прогноз при своевременном выявлении и адекватной терапии болезни благоприятный. После бронхоскопического извлечения конкрементов, экономных резекций лёгкого наступает полное выздоровление. Без лечения всегда присутствует риск возникновения массивного лёгочного кровотечения. Длительно текущие нагноительные процессы, бронхостеноз постепенно приводят к хронической дыхательной недостаточности. Профилактика бронхолитиаза сводится к полному и своевременному лечению гранулёматозных инфекций, наблюдению за пациентами, перенёсшими туберкулёз или гистоплазмоз.
О чем говорит кальцинат в легком
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Впервые выявленные очаговые образования легких малого размера (до 2 см в диаметре). Динамическое наблюдение или операция?
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2016;(10): 57-60
Павлов Ю. В., Рыбин В. К. Впервые выявленные очаговые образования легких малого размера (до 2 см в диаметре). Динамическое наблюдение или операция?. Хирургия. Журнал им. Н.И. Пирогова. 2016;(10):57-60.
Pavlov Iu V, Rybin V K. First time revealed small formations of lungs (under 2 cm in diameter). Dynamic follow-up or surgery?. Khirurgiya. 2016;(10):57-60.
https://doi.org/10.17116/hirurgia20161057-60
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Факультетская хирургическая клиника им. Н.Н. Бурденко Московской медицинской академии им. И.М. Сеченова
Одиночный очаг в легких (ООЛ) определяют как локальный участок уплотнения легочной ткани округлой или близкой к ней формы диаметром до 3 см [15]. Это международное определение отличается от традиционного отечественного представления о легочных очагах, источником которого является фтизиатрическая практика (в классификации туберкулеза легких размер очагов не превышает 1 см, а уплотнения большего размера определяются как инфильтраты, туберкуломы и другие виды изменений) [14, 15].
Патологические образования легких малого размера (до 2 см) в большинстве случаев выявляются при проведении компьютерной томографии грудной клетки, выполняемой по различным причинам [10, 11, 14, 16-18].
Между тем по результатам одного КТ-исследования часто трудно провести дифференциальную диагностику, требуются повторные исследования в динамике. При воспалительном процессе очаги исчезают через 1-2 мес. В случае атипичной железистой гиперплазии очаги не изменяются в течение нескольких лет. При аденокарциноме можно заметить увеличение размера и/или усиление плотности, а также сосудистую конвергенцию [11, 12].
Обнаруженные при таком обследовании очаговые образования в легочной ткани нередко остаются без внимания специалистов, что порой влечет за собой неутешительные результаты лечения этой категории больных.
По мнению С.В. Миллер и соавт. [8], диагностическая торакотомия является завершающим методом комплексного обследования больных с округлыми образованиями легких небольшого размера и обеспечивает действительно раннюю диагностику и своевременное хирургическое лечение. Следовательно, радикальное хирургическое вмешательство, предпринятое при округлом образовании в легком, генез которого неясен, является методом, позволяющим провести морфологическую верификацию ранней стадии злокачественной опухоли и выполнить органосохраняющую операцию.
Другие авторы считают, что в настоящее время не существует единого подхода к определению характера очаговых образований легких. Очевидно, что при высоком риске злокачественной опухоли оптимальный подход заключается в возможно более ранней морфологической верификации диагноза. В случае низкого риска злокачественного процесса более рационально проводить динамическое наблюдение [11].
Результатом этих действий может быть выделение группы пациентов с очевидно доброкачественным процессом, о чем свидетельствуют отсутствие динамики роста очага на протяжении 2 и более лет, наличие «доброкачественных» обызвествлений, включений жира (гамартома) или жидкости (киста) в очаге по данным КТ. В такой ситуации необходимо только наблюдение. Сюда же относятся случаи артериовенозных мальформаций и других сосудистых изменений, а также воспалительные процессы в легких (округлый туберкулезный инфильтрат, туберкулома, мицетома и др.), требующие специфического лечения [5, 9, 13].
Ежегодно в России раком легкого заболевают свыше 63 тыс. человек, в том числе свыше 53 тыс. мужчин. У более 20 тыс. пациентов (34,2%) рак легкого выявляется в IV стадии, поэтому задача обнаружения злокачественных опухолей легких на ранних стадиях их развития чрезвычайно актуальна [2, 7, 8].
Угрожающим фактором при диагностике опухолей легких малого диаметра является их бессимптомность. Отсутствие жалоб, скудная клиническая картина заболевания, сложности с профилактикой и первичным выявлением очагов делают проблему образований легких до 2 см в диаметре актуальной для научных изысканий и практически значимой для сохранения здоровья и нередко жизни пациентов.
Материал и методы
У всех больных при рентгенологическом исследовании, включая компьютерную томографию, были впервые выявлены очаговые образования в легких размером от 0,5 до 2 см. Всем пациентам были выполнены операции удаления участков легочной ткани с опухолью из различных доступов: 44 видеоторакоскопические резекции легкого, 43 миниторакотомии с видеосопровождением, 23 миниторакотомии. Окончательный диагноз формулировали после планового гистологического исследования удаленного патологического образования легкого. Летальных исходов не было.



Результаты и обсуждение

Во 2-й группе у 13 пациентов был выявлен рак легкого. Доброкачественные опухоли (гамартомы) легкого имелись у 18 больных, у 7 пациентов была диагностирована туберкулома. Таким образом, в этой группе частота злокачественных и доброкачественных опухолей вместе с туберкуломами составила 88,4%.
Таким образом, диагностический алгоритм исследований у больных с впервые выявленными периферическими образованиями легких определяют данные мультиспиральной компьютерной томографии. При малом размере образований (от 0,5 до 2 см) показано их удаление без морфологического подтверждения диагноза до операции. Оптимальный оперативный доступ для хирургического лечения пациентов с опухолями легких малого размера следует выбирать в зависимости от диаметра и количества патологических образований. При единичной опухоли легкого размером менее 0,5 см, впервые выявленной при компьютерной томографии, наиболее целесообразной тактикой будет динамическое наблюдение больного и проведение контрольной компьютерной томографии через 3, 6, 12 мес.
Кальцинаты в легких
Здравствуйте! В 2016 году на кт были обнаружены многочисленные кальцинаты в легких. Повторные кт 2017 и 2019 года без динамики. В анамнезе хронический бронхит. В 1995, 2002, 2007, 2013 перенес пневмонию. В сентябре 2019 года в общем анализе крови были повышены лейкоциты, температура 37,3 и хрипы. Терапевт назначил лечение в том числе вильпрофен. В ноябре ситуация повторилась. Пульмонолог назначил клацид и консультацию фтизиатра. Фтизиатр назначил т спот и пцр. Т спот положительный, пцр отрицательный. По кт рентгенолог, которого привлек фтизиатр, увидел мелкие плотные очаги и немногочисленные кальцинаты в обоих легких и дал заключение: остаточные изменения, вероятно после диссеменированного туберкулеза легких и вглу (или микобактериоза). Рентгенологи, которые делали кт, писали заключение множественные кальцинаты без динамики. На момент обращения к фтизиатру, Общий анализ крови, после клацид, в норме, лейкоциты норма, соэ норма, только моноциты 0,8. Вес постоянно стабильный, сильного кашля, болей в груди, отдышки, ночной потливости нет, мокроты мало и без крови. Фтизиатр собирается поставить диагноз туберкулез легких и внести в реестр туберкулезных больных с сообщением по месту работы и жительства, либо предлагает пройти дообследование у них в клинике. подскажите, пожалуйста, насколько законно ставить диагноз туберкулез в данном случае и вносить в реестр, если кальцинаты были обнаружены в 2016 году случайно, динамики нет, пцр отрицательный. Насколько корректно было назначать т спот, если он не показывает закрытую форму и открытую. А кальцинаты в легких явно дают понять, что т спот априори будет положительным.
Хронические болезни: Хронический бронхит
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.